НА ПРИЕМЕ У ХИРУРГА
НА ПРИЕМЕ У ХИРУРГА
В течение длительного периода в прошлом существовало неверное представление о том, что «ребенок — это взрослый в миниатюре». Соответственно считалось, что если у ребенка возникает хирургическое заболевание, требующее оперативного лечения, то операцию прекрасно может сделать хирург, который оперирует взрослых людей. Сейчас уже никому не надо доказывать, что это не так. В нашей стране, как и во всем мире, более полувека тому назад детская (педиатрическая) хирургия выделилась в самостоятельную медицинскую специальность.
Ребенок — это не «взрослый в миниатюре». У детей в связи с их постоянным ростом и развитием все процессы в организме, все заболевания протекают не так, как у взрослых. Более того, в детском возрасте могут возникать болезни, которых не бывает у взрослых. И даже если заболевание у ребенка такое же, как у взрослого человека, лечение его часто существенно отличается от лечения, применяемого у взрослых пациентов. Вот почему необходимо, чтобы детей лечили детские, а не «взрослые» хирурги.
В настоящее время во всех крупных детских больницах есть отделения педиатрической хирургии. Такие отделения существуют также в специализированных стационарах: онкологических, кардиологических, нейрохирургических, урологических и т. д. В небольших городах в районных больницах не всегда есть отделения детской хирургии, но в этом случае кто-то из общих («взрослых») хирургов обычно проходит подготовку по детской хирургии, и именно этот врач лечит и оперирует детей с хирургическими заболеваниями.
Детских хирургов готовят практически во всех медицинских вузах страны, в высших учреждениях усовершенствования врачей. Все детские хирурги страны объединены в Российскую Ассоциацию детских хирургов (РАДХ), а эта Ассоциация, в свою очередь, является членом Европейского Союза ассоциаций детских хирургов. В каждом крупном городе существует Общество детских хирургов, на регулярно проводимых заседаниях которого врачи обсуждают все наиболее актуальные и сложные проблемы педиатрической хирургии. Детские хирурги нашей страны постоянно и очень широко контактируют с медиками всего мира, представляя успехи нашей специальности и активно «вбирая в себя» все хорошее, что сделано и достигнуто в детской хирургии в мире.
МЕТОДЫ ОБСЛЕДОВАНИЯ И ЛЕЧЕНИЯ, ПРИМЕНЯЕМЫЕ В ДЕТСКОЙ ХИРУРГИИ
Методы обследования
Само слово «хирург» означает «рукодействие» (греч. cheirurgia, от cheir — рука и ergon — работа, действие), поэтому неудивительно распространенное представление о том, что единственный метод лечения, используемый хирургами, — это операция. Однако операция — это всего лишь часть, разумеется, обычно главная, деятельности врача-хирурга. Прежде чем оперировать любого пациента, его надо обследовать. Кроме того, в настоящее время медицинские технологии сделали огромный скачок в своем развитии, и есть операции, которые делаются без скальпеля, и хирургические заболевания, которые лечатся без оперативного вмешательства.
Какие же основные методы обследования и лечения используются сейчас в детской хирургии?
Любой первый контакт детского хирурга с маленьким пациентом и его родителями начинается со сбора анамнеза (греч. anamnesis — воспоминание), когда врач расспрашивает самого ребенка (если он достаточно большой по возрасту и может внятно отвечать на вопросы) и родителей (или других сопровождающих лиц) о том, как началось заболевание, какие были его признаки (симптомы), как болезнь развивалась. Нередко родители не понимают важности такого расспроса для постановки правильного Диагноза и торопят врача, советуя ему скорее приступить к лечению ребенка, особенно если ребенок при этом беспокоится от болей или каких-то других причин. Однако иногда только правильно собранный анамнез позволяет поставить верный диагноз. Поэтому очень важно, чтобы ребенок и родители как можно точнее рассказали все о болезни, четко и подробно отвечая на вопросы врача. Не надо удивляться, если детский хирург будет выяснять историю не только болезни, но и жизни, то есть расспрашивать о самом раннем детстве, включая период новорожденности. Это связано с тем, что некоторые заболевания могут быть врожденными либо их причина кроется в раннем детстве. Поэтому все выясняемые врачом при сборе анамнеза сведения имеют большое значение для постановки правильного диагноза.
После сбора анамнеза врач приступает к физикальному обследованию ребенка, или, проще говоря, к осмотру. Не надо при этом удивляться, если, например, при болях в животе врач начнет осмотр с горла, языка и т. д., особенно у маленьких детей. Нередко у ребенка болезнь проявляется симптомами, которые локализуются совсем не там, где расположен «больной» орган.
Почти в 2/3 случаев только тщательный расспрос-сбор анамнеза и осмотр позволяют точно поставить диагноз. Однако в 1/3 случаев требуются дополнительные методы обследования. Так, при подозрении на острый аппендицит врач обязательно должен провести пальцевое исследование прямой кишки, при этом в некоторых случаях ребенку необходимо очистить кишечник с помощью клизмы. При многих заболеваниях требуется лабораторное обследование, чаще всего это анализы крови, мочи, кала. В некоторых более сложных случаях необходимо применить лучевые методы обследования, к которым относятся ультразвуковое исследование (УЗИ), рентгенологическое, компьютерная томография и ядерно-магнитный резонанс. Широко применяется в настоящее время эндоскопическое обследование желудка, двенадцатиперстной кишки — фиброгастродуоденоскопия (ФГДС) и толстой кишки — фиброколоноскопия (ФКС). В редких случаях приходится применять более сложные специальные методы исследования.
Хотелось бы подчеркнуть, что только врач может определить, какие же (кроме сбора анамнеза и физикалыюго обследования, обязательного абсолютно при любых заболеваниях) дополнительные методы обследования следует применить у каждого отдельного пациента, или решить, что в проведении дополнительного обследования нет необходимости. В наше время, когда очень широко распространяются книги и популярные брошюры, к сожалению, не всегда высокого качества, родители пытаются советовать врачам, а иногда даже настаивать на проведении того или иного метода обследования и лечения, при этом особенно часто «требуют» УЗИ или ФГДС. Однако следует помнить, что для проведения абсолютно любого исследования должны быть веские основания или, как их называют врачи, — показания.
Когда маленький пациент полностью обследован и в результате поставлен точный диагноз хирургического заболевания, это еще совсем не означает, что ребенка сразу же будут оперировать. Во-первых, некоторые заболевания требуют хирургического лечения только в определенном возрасте. Во-вторых, в ряде случаев целесообразно сначала провести не хирургическое, а так называемое консервативное лечение и только после этого оперировать ребенка. И, наконец, при некоторых заболеваниях (например, аппендицит, осложненный перитонитом), абсолютно необходимо провести особую предоперационную подготовку, как правило, занимающую несколько часов. Это значительно облегчает как проведение самой операции, так и течение послеоперационного периода.
Методы хирургического лечения
Что касается методов хирургического лечения, то в настоящее время их арсенал не ограничивается традиционными, или «открытыми», операциями, которые подразумевают разрез и «открытый» доступ к больному органу. В последние годы начинают широко входить в практику, в том числе и в детской хирургии, эндоскопические операции. Суть их заключается в том, что хирург делает не обычный разрез в традиционном понимании этого слова, а очень маленькие разрезы (почти «проколы») брюшной (лапароскопия) или грудной (торакоскопия) стенки. Через эти небольшие проколы в брюшную или грудную полость хирург вводит инструменты, снабженные особой волоконной оптикой. Этими инструментами врач производит операцию, весь ход которой в значительно увеличенном виде отражается на экране телевизора, что позволяет хирургу строго контролировать производимые действия. Эндоскопический метод применяется не только при операциях в брюшной или грудной полости, но также и при необходимости вмешательства на суставах (артроскопия). После эндоскопических операций рубцы практически незаметны, поэтому многие родители просят сделать операцию именно этим методом. Однако не все заболевания можно оперировать эндоскопически. Более того, некоторые операции даже нельзя производить этим методом. Важно также понимать, что эндоскопические вмешательства, выгодные с косметической точки зрения, требуют, как правило, больше времени, чем традиционные открытые операции. Поэтому, если ребенку предстоит небольшая по времени и объему операция, то иногда лучше произвести ее традиционным открытым методом. В настоящее время в детской хирургии применяют более качественные и усовершенствованные инструменты, аппаратуру и высококачественный шовный материал — особые тонкие нитки, атравматическиё иглы. Все это позволяет и при открытых операциях накладывать практически незаметные косметические швы.
В любом случае не родители, а хирург определяет, каким методом лучше сделать операцию ребенку. Разумеется, родители вправе спросить и получить объяснение, почему хирург выбрал именно этот, а не другой метод лечения.
Некоторые оперативные вмешательства производятся в настоящее время с помощью фиброгастродуоденоскопии (ФГДС), или фиброколоноскопии (ФКС). Так, если раньше при необходимости остановки кровотечения из варикозных узлов желудка (пищеводно-желудочное кровотечение) приходилось вскрывать брюшную полость, то сейчас перевязать кровоточащие узлы можно с помощью фиброскопа, введенного в желудок.
Существуют и другие современные методы лечения хирургических заболеваний «без скальпеля», но в детской хирургии они пока не нашли широкого применения, поэтому мы не будем на них останавливаться.
ЖАЛОБЫ, С КОТОРЫМИ СЛЕДУЕТ ОБРАЩАТЬСЯ К ДЕТСКОМУ ХИРУРГУ
В каких же случаях родителям следует обращаться к детскому хирургу? Ниже мы подробнее остановимся на наиболее распространенных в детском возрасте болезнях. Однако сначала расскажем о жалобах, которые возникают при хирургических заболеваниях, поскольку, когда ребенок заболевает, то родители, как правило, не понимают, что с ним происходит. Они лишь видят, на что ребенок жалуется. Если это маленький ребенок, который еще не говорит или не может «сформулировать» свои жалобы, родители по его поведению могут только предположить, что его беспокоит. Какие же жалобы обычно возникают при острых хирургических заболеваниях?
Боли в животе
Болями в животе начинаются многие, в том числе и нехпрургические, болезни. В то же время это основной симптом таких «серьезных» хирургических заболеваний, как аппендицит, кишечная непроходимость, поэтому при возникновении у ребенка болей в животе, особенно если они Tie сопровождаются никакими другими симптомами, необходимо обращаться прежде всего к хирургу. Важно, чтобы родители отметили, а потом подробно описали врачу, насколько это возможно, характер болей (ноющие, колющие, схваткообразные, приступообразные), их интенсивность (сильные, умеренные, незначительные), продолжительность (постоянные или периодические, и если периодические, сколько времени длятся и какие между приступами болей «спокойные» промежутки). Для врача очень важно знать о поведении ребенка во время болей: старается лежать неподвижно, «не находит себе места», принимает какую-либо определенную позу. Все эти сведения о болях в животе могут очень помочь в диагностике заболевания. Если, несмотря на боли в животе, самочувствие ребенка не меняется, а состояние не ухудшается, можно обратиться к хирургу в поликлинику. Если же боли в животе сопровождаются повышением температуры, ухудшением состояния, рвотой, вялостью ребенка, необходимо вызывать «скорую помощь». Ни в коем случае при болях в животе не следует давать обезболивающие средства (таблетки, сиропы), поскольку это может изменить проявления заболевания и в дальнейшем затруднить и отсрочить постановку правильного диагноза.
Рвота
Рвота — довольно грозный симптом, тем более если она повторялась несколько раз. Особенно тревожно, когда заболевание начинается с рвоты, а в рвотных массах есть примесь желчи, «зелени» или, еще хуже, — крови. При возникновении у ребенка рвоты не следует пытаться его кормить — это может только усилить рвоту. Сочетание рвоты с болями в животе и отсутствием стула говорит о кишечной непроходимости и требует срочной госпитализации ребенка в стационар, где есть детское хирургическое отделение. Необходимо очень срочно везти ребенка в больницу при возникновении рвоты с примесью «свежей» (красной, алой) крови или в виде «кофейной гущи». Этот симптом характерен для так называемой портальной гипертензии, при которой развивается варикозное расширение вен пищевода и желудка, и из этих (варикозных) вен возникает кровотечение, порой чрезвычайно сильное. В таких случаях требуется очень быстрая (экстренная) и квалифицированная помощь. До приезда «скорой помощи» нужно придать ребенку возвышенное положение («подсадить» его в кровати), повернув при этом голову на бок, чтобы во время рвоты рвотные массы не попали в дыхательные пути, и положить пузырь со льдом на живот выше пупка.
Запоры
У очень многих детей и взрослых отмечается нерегулярное опорожнение кишечника. Иногда это происходит один раз в 2-3 дня, однако это еще нельзя назвать запорами. Желательно, чтобы кишечник опорожнялся не только регулярно раз в сутки, но еще и примерно в одно и то же время (утром или вечером). Если этого не происходит, то надо предпринимать специальные меры, в частности, стараться давать ребенку больше фруктов и овощей, что помогает добиться регулярного опорожнения кишечника. О запорах можно говорить в тех случаях, когда нерегулярное опорожнение кишечника сочетается с болезненностью акта дефекации, при этом каловые массы очень плотные. Если у ребенка имеются подобные симптомы, необходимо обращаться, кроме педиатра и гастроэнтеролога, к хирургу, поскольку запоры являются основным симптомом некоторых «хирургических» заболеваний толстой кишки и, в редких случаях, таких серьезных, как болезнь Гиршпрунга.
Припухлость, покраснение, нарушение функций в любой области тела
Припухлость, покраснение, нарушение функций (то есть затруднение или даже отсутствие движений) в любой области головы, туловища, конечностей (в сочетании или по отдельности) являются признаками воспаления мягких тканей, а иногда и расположенных здесь костей. Многие гнойно-воспалительные заболевания мягких тканей можно лечить в поликлинике, то есть амбулаторно, но в любом случае вначале следует обратиться к детскому хирургу. В некоторых ситуациях дети должны лечиться только в стационаре. Перечислим, в каких случаях лечение необходимо проводить в больнице:
• при сочетании вышеперечисленных местных симптомов с общими проявлениями заболевания (повышение температуры, беспокойство, тошнота, рвота, вялость, бледность и т. д.);
• новорожденным детям с любыми, даже единичными проявлениями гнойно-воспалительных заболеваний;
• при локализации гнойно-воспалительных заболеваний у детей любого возраста на лице, наружных половых органах, в промежности, в области суставов;
• при отсутствии эффекта от проводимого амбулаторного лечения, когда происходит увеличение местного очага и сохраняются или нарастают общие симптомы заболевания;
• при сочетании местных симптомов в области голени, бедра, предплечья, плеча (проекция длинных трубчатых костей) с повышением температуры.
Желудочно-кишечное кровотечение
Желудочно-кишечное кровотечение проявляется кровавой рвотой, или рвотой «кофейной гущей» (см. выше), или выделением крови из прямой кишки. Кровь из прямой кишки может выделяться неизмененной, малоизмененной или в виде черного дегтеобразного стула. Причины кровотечений чрезвычайно разнообразны. Множество хирургических заболеваний проявляется этим симптомом: от банальных трещин заднего прохода до кишечной непроходимости и портальной гипертен-зии. Если не считать выделения прожилок крови в конце акта дефекации при спастических запорах, что характерно для трещин заднего прохода, то во всех остальных случаях желудочно-кишечное кровотечение — грозный симптом, требующий немедленной госпитализации ребенка.
ХИРУРГИЧЕСКИЕ ЗАБОЛЕВАНИЯ
Среди заболеваний детского возраста есть болезни, которые требуют неотложной операции, и те, при которых необходимо плановое оперативное лечение. Неотложные (экстренные) операции производятся при острых хирургических заболеваниях. В этих случаях ребенок поступает в стационар, как правило, «по экстренной помощи», то есть либо его привозят родители, либо «скорая помощь». Если ребенку предстоит плановая операция, то он должен быть предварительно обследован в поликлинике.
Необходимость собирать большое количество всевозможных справок для поступления на операцию нередко вызывает удивление и даже сопротивление родителей. Однако плановую операцию желательно производить при отсутствии у ребенка какого бы то ни было заболевания, иначе могут возникнуть различные осложнения как во время операции, так и после нее. Требуемые для госпитализации анализы и справки позволяют выявить некоторые скрытые заболевания, а также индивидуальные особенности ребенка. Все это дает основание или временно воздержаться От операции, или осуществить ее, но с учетом этих особенностей ребенка, выбрав оптимальные условия.
Аппендицит
Около половины всех операций по неотложной помощи детям приходится на острый аппендицит. Аппендицит — это воспаление червеобразного отростка, называемого аппендиксом. Этот отросток расположен в самом начале толстой кишки.
Как любое другое воспалительное заболевание, аппендицит проходит в своем развитии несколько стадий. Сначала воспаление легкое (катаральное), затем более тяжелое (флегмонозное). Если в этой стадии своевременно не выявить заболевание и не прооперировать ребенка, процесс может осложниться гангреной отростка и его разрывом — перфорацией (гангренозно-перфоративный аппендицит). При этом через отверстие выходит содержимое кишки и воспалительный процесс распространяется по брюшной полости (перитонит) или вокруг воспаленного отростка образуется так называемый инфильтрат. Инфильтрат, в свою очередь, может или рассосаться, или нагноиться. И перитонит, и инфильтрат являются осложнениями аппендицита.
Клинические проявления острого аппендицита в большинстве случаев довольно типичны. Начинается заболевание с болей в животе, которые носят постоянный характер и сначала локализуются в верхних отделах живота, а затем постепенно перемещаются в правую его половину. Ребенок старается лежать, не двигаясь, поскольку при движениях боли усиливаются, обычно легче лежать на правом боку. Боли в животе сопровождаются тошнотой, иногда одно- или двукратной рвотой, атакже незначительным повышением температуры. Поскольку боли хотя и не очень сильные, но постоянные, то ребенок обычно не спит ночью. К этому симптому следует относиться особенно настороженно, так как у детей обычно отсутствуют «психологические» мотивы бессонницы, следовательно, если ребенок не спит, значит, боли действительно его беспокоят.
Нередко аппендицит протекает нетипично, то есть пе так, как описано выше. Это может быть связано с необычным расположением аппендикса. Так, у некоторых детей аппендикс размещается очень низко в малом тазу, и тогда к описанным симптомам может присоединиться болезненное мочеиспускание или жидкий стул. В случаях расположения отростка высоко, под печенью, боли могут локализоваться постоянно в верхних отделах живота.
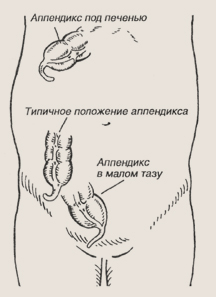
Различные варианты расположения аппендикса
Необычно протекает аппендицит и у маленьких детей до трех лет. В этом возрасте ребенок еще не может объяснить, что и как у него болит, а поэтому на боли в животе обычно реагирует просто беспокойством и плачем. Кроме того, маленькие дети на любое воспалительное заболевание быстро «отвечают» высокой температурой и рвотой, то есть у них общие симптомы начинают преобладать над местными.
При непрекращающихся болях в животе необходимо обращаться к врачу, а врач, осмотрев ребенка и обнаружив признаки аппендицита, должен направить его в стационар. Если при поступлении в стационар и при первом же осмотре диагноз аппендицита не вызывает сомнений, ребенка сразу оперируют. При сомнениях в диагнозе проводят дополнительное обследование. Ребенка осматривает педиатр, а при необходимости — врачи других специальностей.
Если диагноз и после этого не удается ни подтвердить, ни исключить, то хирурги наблюдают ребенка в течение 12 часов. При сохраняющихся сомнениях к концу этого времени у детских хирургов принято оперировать ребенка. В крайне редких случаях во время операции выясняется, что аппендицита у ребенка нет. Однако родителям следует понимать, что не всегда возможно абсолютно точно поставить диагноз, а опасность от «зря проведенной операции» несравненно меньше, чем опасность «запоздалой» операции, если у ребенка действительно оказался бы аппендицит.
В настоящее время возможности диагностики острого аппендицита при недостаточно четкой клинической картине значительно расширились благодаря применению диагностической лапароскопии. Это означает, что в случае сомнений, остающихся по прошествии 6 часов наблюдения за ребенком, там, где есть эндоскопическая аппаратура, производят лапароскопию с целью диагностики. Если подтверждается диагноз острого аппендицита, то сразу во время этой манипуляции воспаленный отросток удаляют лапароскопически. В случаях, когда диагноз не подтверждается, следов от этого вмешательства практически не остается.
Когда ребенок поступает уже с осложнениями острого аппендицита, врачебная тактика может быть иной. Если аппендицит осложнился воспалением всей брюшинной оболочки — перитонитом, то необходимо провести обязательную предоперационную подготовку: ребенку вводят антибиотики, жаропонижающие средства (при высокой температуре), переливают внутривенно жидкость (инфузионная терапия) и т. д. Обычно длительность такой подготовки к операции составляет от 2 до 4 часов. Если же при поступлении имеется другое осложнение — аппендикулярный инфильтрат, то его лечат без операции, то есть консервативно, стараясь при помощи антибиотиков достичь того, чтобы инфильтрат самостоятельно рассосался. Если инфильтрат рассасывается, то после выздоровления и выписки ребенка из стационара через 2-6 месяцев необходимо произвести плановую операцию — удаление червеобразного отростка, поскольку в дальнейшем снова может повториться острый аппендицит. Родителям важно понимать, что, несмотря на внешнее выздоровление ребенка, эта операция абсолютно необходима, так как при повторном воспалении отростка очень высока вероятность тяжелого или осложненного течения аппендицита.
К сожалению, инфильтрат не всегда рассасывается, а может нагноиться. Нагноение проявляется очень ярко: возникают (или усиливаются) боли в животе, отмечается очень высокая температура, состояние ребенка становится тяжелым. В этом случае необходима срочная операция — вскрытие гнойника (нагноившегося инфильтрата). Разрез производится только с целью выпустить гной и опорожнить гнойник. Вскрыть инфильтрат можно как со стороны брюшной стенки (живота), так и со стороны прямой кишки, что иногда лучше. Отросток при этом не удаляют. Если нагноившийся инфильтрат вскрыт, то в дальнейшем, после выписки, как и после самостоятельного рассасывания инфильтрата, через несколько месяцев производят плановую операцию, удаляя червеобразный отросток.
Кишечная непроходимость
Кишечная непроходимость вызывается препятствием к продвижению каловых масс по кишечнику. Причин для ее возникновения множество, но для хирурга часто до начала операции не имеет особого значения, чем кишечная непроходимость вызвана. Важно лишь точно установить диагноз кишечной непроходимости, проявления которой довольно отчетливы и заключаются в сочетании четырех основных симптомов. Это — рвота, боли в животе, отсутствие стула и вздутие живота. Любое из сочетаний перечисленных симптомов (а сочетание всех четырех не всегда имеется) требует срочной госпитализации и осмотра хирурга, проведения обследования для исключения или подтверждения диагноза кишечной непроходимости. Один из основных методов диагностики кишечной непроходимости — рентгенологическое обследование. Подтверждение диагноза кишечной непроходимости означает необходимость операции. Каковы же причины кишечной непроходимости у детей?
Кишечная инвагинация
Один из наиболее часто встречающихся в детском возрасте видов кишечной непроходимости — инвагинация. Суть этого заболевания заключается в том, что слишком активная перистальтика кишечника, то есть его сокращения, продвигающие по кишечнику каловые массы, приводит к тому, что один участок кишки как бы вставляется, внедряется, вворачивается в другой участок, закупоривая просвет «кишечной трубки». Способствуют возникновению инвагинации изменения в питании ребенка. Именно поэтому инвагинация обычно возникает у грудных детей в возрасте от 4 месяцев до 1 года, когда ребенку вводят разнообразные прикормы, которые особенно сильно стимулируют перистальтику кишечника.
Проявления инвагинации очень характерны: ребенок внезапно начинает резко беспокоиться, периоды беспокойства сначала непродолжительны — несколько минут и сменяются спокойным периодом, когда малыш кажется совершенно здоровым. Постепенно беспокойство становится более продолжительным, а спокойные периоды укорачиваются. Беспокойство при инвагинации имеет характерные черты — ребенок мечется, не находит себе места, а когда мама берет его на руки, пытаясь успокоить, малыш как бы «карабкается» вверх по маме — этот симптом даже получил название «симптома обезьянки». При высаживании ребенка на горшок часто появляется стул с примесью крови в виде «малинового желе» — это очень характерный для инвагинации симптом.
Итак, при внезапно возникшем приступообразном беспокойстве у ребенка в возрасте от 4 до 12 месяцев, появлении крови в виде «малинового желе» в каловых массах ребенок должен быть срочно госпитализирован.
При инвагинации своевременная диагностика заболевания играет очень большую роль, поскольку, если диагноз поставлен рано (в первые часы заболевания, максимум — до суток), то можно обойтись без операции, применяя консервативное лечение. Такое яечение заключается в том, что ребенку просто вводят трубку в прямую кишку и, нагнетая в кишечник воздух и контролируя при этом специальным прибором давление воздуха в кишке, «раздувают» инвагинат, то есть «выталкивают» одну кишку из другой. При поздно поставленном диагнозе эта манипуляция становится опасной, и ребенка приходится оперировать. Причем возможны два вида операции: расправление инвагината или удаление (резекция) его. Резекцию иивагината делают в тех случаях, когда уже наступило омертвение (некроз) кишки, входящей в инвагинат.
Реже кишечная непроходимость бывает вызвана заворотом кишок или дало закупоркой клубком аскарид или каловыми камнями.
Спаечная болезнь
После любой операции на органах брюшной полости, особенно по поводу вое палителыюго процесса, между кишечными петлями могут образовываться спайки «склеивающие» кишечные петли, «припаивающие» их к брюшной стенке изнутри Чаще всего эти спайки самостоятельно рассасываются. Очень важно проводить про филактику спайкообразования и спаечной болезни. С этой целью после любогч воспалительного процесса в брюшной полости и любой большой операции следуе-провести несколько курсов физиотерапии. Очень важно родителям следить за тем чтобы кишечник у ребенка регулярно опорожнялся, так как активная перистальти ка кишечника препятствует спайкообразованию. Если же у ребенка развиваются запоры, кишечник перистальтирует слабо.
К сожалению, в тех случаях, когда спайки не рассосались, может развиться спаечная болезнь. Она проявляется периодическими болями в животе. Наиболе< тяжелой формой спаечной болезни является спаечная кишечная непроходимость возникающая тогда, когда в области спаек образуются плотные тяжи. Они могу передавливать кишечные петли, затрудняя продвижение каловых масс. Симтпомь спаечной кишечной непроходимости мало отличаются от описанных выше — этс приступообразные боли в животе, рвота, отсутствие отхождения не только стула но и газов. Наличие таких симптомов у ребенка, который перенес в прошлом лю бую операцию на брюшной полости, позволяет почти несомненно ставить диагно: спаечной кишечной непроходимости, что нередко влечет за собой необходимость немедленной операции, которая заключается в рассечении спаек и восстановлении проходимости кишечника.
Пилоростеноз
Пилоростепоз — это врожденная частичная непроходимость выходного отдел; желудка, по-латински называемого пилорус — откуда и происходит название бо лезни. Степка пилоруса утолщается, становится очень плотной, как хрящ, в резуль тате чего суживается просвет выходного отдела желудка. По этой причине пища н< может свободно проходить в кишечник, застаивается в желудке, возникает обиль пая рвота пищей, скопившейся в желудке за несколько кормлений. Ребенок не по лучает необходимого питания, начинает худеть вплоть до истощения. Пилоросте ноз — очень частое заболевание, имеющее выраженные проявления, но, несмотря ш это, нередкр дети с пилоростенозом попадают не к хирургу, а сначала в инфекцион ные отделения и больницы. В результате правильный диагноз ставится поздно, i нередко развиваются тяжелые осложнения.
Коварство пилоростеноза состоит в том, что, являясь врожденным заболевани ем, он проявляется не с самого рождения, а обычно с 3-4-й недели жизни ребенка Пилоростеноз встречается у мальчиков в 10 раз чаще, чем у девочек, в большинстве случаев у доношенных детей, хотя редко бывает и у недоношенных. Заболевание начинается со срыгиваннй, быстро переходящих в обильную рвоту фонтаном
Необходимо подчеркнуть, что срыгивания и рвоты возникают, как правило, «среди полного здоровья» у малыша, который до этого хорошо ел, прибавлял в весе, и не было никаких поводов для волнения. Рвота при пплоростенозе очень характерна — она всегда связана с кормлением, возникает вскоре после кормления, настолько обильная, что иногда кажется больше по объему, чем ребенок только что высосал молока. Как правило, рвота просто молоком или створоженным молоком без примеси желчи.
В течение нескольких первых дней болезни других симптомов пет. Ребенок во всем остальном продолжает вести себя обычно, только постоянно требует есть, жадно хватает соску, поскольку недополучает питания и все время ощущает голод. Вскоре мама может обратить внимание па то, что малыш стал реже мочиться, появились «запоры», то есть редкий скудный стул. Запоры поставлены в кавычки, поскольку истинным запором называется задержка стула, когда каловые массы накапливаются в тол стой кишке. У детей с пилоростепозом толстая кишка пустая, следовательно, «покакать» ребенку нечем, поэтому и стул редкий. Если своевременно не обратиться к врачу, то постепенно ребенок становится вялым, перестает прибавлять или даже теряет в весе — развивается дистрофия.
Может незначительно подняться температура. Кожа и слизистые становятся сухими. Все это говорит о развитии обезвоживания организма (эксикоза) — состояния, очень опасного для жизни ребенка.
При внезапно появляющихся рвотах у новорожденного ребенка после двухнедельного возраста прежде всего нужно подумать о пилоростепозе. В настоящее время диагноз пилоростеноза почти всегда может быть легко установлен с помощью простого и безопасного метода — ультразвукового исследования (УЗИ). Крайне редко приходится применять другие методы — фиброгастроскопию или рентгенологическое обследование. Обязательно проводят полное лабораторное исследование. Если диагноз пилоростспоза подтверждается, то необходимо произвести операцию. Операция при пплоростенозе небольшая, но должна быть выполнена ювелирно. Она заключается в рассечении и разведении в стороны утолщенной стенки выходного отдела желудка, без нарушения целостности слизистой оболочки. Таким образом устраняется сдавлспие пилоруса, расширяется его просвет, и пища начинает свободно проходить из желудка в тонкую кишку. Ребенок начинает быстро поправляться.
Воспалительные заболевания мягких тканей, костей и суставов
Хирургические заболевания, входящие в эту группу, которую еще можно обозначить как «хирургическая инфекция», очень разнообразны. Некоторые из них довольно часты п не являются тяжелыми (панариции, различные фурункулы п т. д.), другие же относятся к очень серьезным, например, флегмона новорожденных, остеомиелит. При всем разнообразии любое заболевание, в основе которого лежит микробное воспаление, проявляется местными п общими симптомами.
Арестные симптомы: краснота, припухлость, болезненность самостоятельная или при дотрагивании (пальпации), повышение местной температуры (кожа горячая на ощупь), нарушение функции (ребенок не может, как раньше, активно двигать больной рукой или ногой).
Общие симптомы: повышение температуры, беспокойство, вялость, снижение аппетита, у маленьких детей — отказ от еды, тошнота и даже рвота, иногда бледность, в тяжелых случаях — судороги, нарушение сознания, появление жидкого стула и др.
Остановимся на наиболее часто встречающихся гнойно-воспалительных заболеваниях. Начнем с новорожденных.
Воспалительные заболевания новорожденных
У новорожденных из воспалительных хирургических заболеваний чаще всего встречаются мастит, флегмона, а также остеомиелит. Какое бы воспалительное заболевание не возникло в периоде новорожденности, ребенок требует обязательного стационарного лечения.
Мастит новорожденных
Практически у всех новорожденных детей (как у мальчиков, так и у девочек) в первые две недели жизни возникает физиологическое нагрубание молочных желез, что связано с попаданием в кровь ребенка особых гормонов матери (эстрогенов и прогестерона) через плаценту до рождения, а после рождения — с грудным молоком. Физиологическое нагрубание выражается в одно- или двустороннем увеличении и уплотнении молочных желез, и при проникновении туда любым путем инфекции может развиваться гнойный мастит. В этом случае на фоне увеличения и уплотнения молочной железы ребенка появляется ее покраснение и болезненность. Младенец начинает беспокоиться, может повышаться температура.
Лечение мастита новорожденных должно проводиться в стационаре — это позволяет предотвратить развитие гнойного воспаления. Мастит в стадии инфильтрации лечится консервативно назначением физиотерапии, компрессов, антибиотиков, что часто ведет к рассасыванию инфильтрата. При возникновении гнойного мастита (абсцедирования) производят разрезы, чтобы освободить молочную железу от скопившегося в ней гноя.
Часто при мастите у новорожденного ребенка родителей волнует будущее, особенно если это девочка. Для волнений нет причин, поскольку разрезы, если их все-таки приходится делать, производят радиально, при этом молочные ходы не перерезаются, и функция железы в дальнейшем не страдает. Таким образом, будущая мама, перенесшая в раннем детстве мастит с разрезами, беспрепятственно сможет кормить грудью своих детей.
Флегмона новорожденных
У новорожденных детей может возникать особый вид воспаления кожи и подкожной клетчатки, который носит название «некротической флегмоны новорожденных». Инфекция обычно проникает через легко ранимую кожу. Важная особенность флегмоны новорожденных — способность к очень быстрому, стремительному распространению по подкожной клетчатке.
Заболевание часто начинается с общих симптомов — ребенок становится вялым, беспокойным, отказывается от груди, у него повышается температура. На коже, чаще всего в области спины, ягодиц, передней и боковой поверхности грудной клетки, появляется пятно красного цвета, которое очень быстро увеличивается и приобретает багрово-синюшный оттенок. Кожа на месте поражения отечная, плотная.
Учитывая стремительное распространение процесса,лечение необходимо начинать как можно раньше. Оно заключается прежде всего в нанесении множественных небольших разрезов в зоне поражения и на границе со здоровой кожей, что позволяет предотвратить дальнейшее распространение заболевания. Врач-хирург должен осматривать ребенка постоянно и при необходимости производить дополнительные разрезы. Местное лечение сочетается с массивной общей терапией, в том числе антибиотиками.
Остеомиелит новорожденных
Об остеомиелите подробно написано ниже, однако особенности его течения у новорожденных заставляют дополнительно остановиться на этом заболевании. Для новорожденных детей характерна «опасная» локализация остеомиелита — в зоне эпифиза, то есть той части кости, которая расположена в области сустава и является зоной, благодаря которой происходит рост кости в длину. Это означает, что при несвоевременном лечении эпифизарного остеомиелита у новорожденных и грудных детей может произойти разрушение ростковой зоны, кость перестает расти, конечность укорачивается, возникает тяжелая деформация, поскольку может быть разрушен весь сустав.
Особенность течения остеомиелита у новорожденных детей заключается в том, что в картине заболевания преобладают общие симптомы — беспокойство, отказ от еды, температура. Что касается местных проявлений, то ребенок не может пожаловаться на боли, а поэтому главным признаком остеомиелита является то, что ребенок перестает двигать пораженной конечностью (ручкой или ножкой), которая просто «повисает». При пеленании и любом прикосновении малыш плачет из-за боли.
Лечение остеомиелита у новорожденных детей, так же, как и в любом другом возрасте, должно начинаться как можно раньше. При эпифизариом остеомиелите производят пункцию сустава, ставят в сустав трубочку, через которую на протяжении нескольких дней в полость сустава вводят антибиотики. Местное лечение проводят на фоне массивной общей терапии, в том числе антибиотиками.
Фурункул, карбункул
У человека в коже есть сальные железы, открывающиеся в области волосяных луковиц. Мы нередко говорим «жирная» или «сухая» кожа, подразумевая, насколько активно работают сальные железы. Острое гнойное воспаление волосяного мешочка сальной железы носит название фурункула. Множественные фурункулы называются фурункулезом. Если несколько рядом расположенных фурункулов сливаются в один очаг, то возникает карбункул. Чаще всего фурункулы и карбункулы локализуются в местах роста волос, наибольшего сало- и потоотделения и постоянной микротравмы: на лице, шее, спине, в ягодичной области.
Следует особо подчеркнуть, что предрасполагающими факторами, способствующими возникновению этих заболеваний, являются прежде всего нарушение правил гигиены, недостаток питания и витаминов, различные желудочно-кишечные расстройства, нарушения обмена веществ (сахарный диабет) или снижение иммунной защиты организма. Не устранив того, что лежит в основе возникновения фурункулов или карбункулов, вылечить их практически невозможно.
Фурункул
Фурункул обычно протекает без общих симптомов. Местно же отмечается небольшой болезненный участок красноты, припухлости, в центре которого довольно быстро образуется незначительное скопление гноя в виде желто-белой точки. Иногда быстро возникает и распространяется отек (припухлость) окружающих тканей — это характерно для фурункулов определенной локализации, особенно в области верхней губы и лба. При расположении фурункула в области носа или уха отмечается выраженная местная болезненность.
Лечение фурункула чаще всего можно проводить амбулаторно, но при локализации фурункула на лице обязательна госпитализация ребенка, поскольку воспаление может распространиться на глаз и даже в полость черепа и вызвать очень опасные осложнения — менингит, синус-тромбоз и пр. Лечение зависит от стадии воспаления. Ни в коем случае нельзя самостоятельно выдавливать гной, особенно при локализации фурункула на лице! Если преобладает отек без нагноения, то проводят местное консервативное лечение в виде полуспиртовых компрессов, физиотерапии. При образовании гноя врач удаляет гнойный стержень с помощью небольшого разреза.
Фурункулез
При наличии фурункулеза, то есть множественных фурункулов, особенно если фурункулез постоянно рецидивирует (повторяется), необходимо расширить обследование ребенка. Нередко у таких детей выявляются, как уже было сказано выше, нарушения иммунологического состояния организма, иногда сахарный диабет. Эти заболевания требуют специального лечения, без которого справиться с фурункулами очень трудно, а порой даже невозможно.
Карбункул
Карбункул, по сравнению с фурункулом, протекает обычно более бурно, с повышением температуры до высоких цифр, ознобами, проявлениями интоксикации. Лечение карбункула — только хирургическое.
Панариций
Панарицием называют острое гнойное воспаление мягких тканей пальца. В дословном переводе с латинского слово «панариций» означает «ногтоеда». В зависимости от глубины поражения пальца различают кожный панариций, подкожный, ногтевой, называемый паронихия, сухожильный, костный и суставной. Диагностика панариция не представляет сложности даже для родителей — возникают болезненность, краснота и отек пальца. Боль, особенно при гнойном воспалении, может быть пульсирующей, «дергающей». Ребенок перестает двигать пальцем, а иногда и кистью.
Лечение, как при любом воспалительном процессе, зависит от стадии заболевания: при начальной стадии — консервативное, при более поздней — хирургическое. Очень важно понимать, что панариций никогда не бывает сразу глубоким — воспаление развивается от поверхностного, кожного панариция до костного, проходя через все стадии. Поэтому совершенно понятно, что чем раньше начато лечение, тем лучше его результаты. При возникновении даже поверхностного кожного панариция необходимо сразу обращаться к врачу, не заниматься самолечением и не доводить поражение до глубокой костной стадии.
Рожистое воспаление (рожа)
Рожа представляет собой острое прогрессирующее серозное (не гнойное!) воспаление подкожных мягких тканей или слизистых оболочек. Возбудителем рожи является обычно стрептококк в отличие от гнойно-воспалительных заболеваний, причиной которых является стафилококк. Рожа характеризуется появлением на коже нижних конечностей или лица участка ярко-красного, иногда медно-красного цвета с очень четкими границами фестончатой формы. В области этого очага отмечается жжение (кожа становится горячей на ощупь), отечность. Ухудшается и общее состояние ребенка — повышается температура, появляются озноб, недомогание, иногда головная боль и рвота. Рожистое воспаление имеет склонность к очень быстрому распространению, оно «расплывается, как масляное пятно».
Лечение рожи консервативное, однако его следует проводить в стационаре.
Лимфаденит
Воспаление лимфатических узлов называется лимфаденит. Лимфаденит часто наблюдается в детском возрасте, всегда локализуется в зоне расположения лимфатических узлов, чаще всего — в челюстно-лицевой области (подчелюстные, подбородочные, шейные лимфоузлы), реже поражаются подмышечные, подколенные, паховые лимфоузлы.
Причины лимфаденита разнообразны — это могут быть ангина, отит, хронический тонзиллит, отит, пиодермия. Способствуют возникновению лимфаденита вирусные заболевания — ОРВИ, грипп, экссудативный диатез. Нередко лимфаденит возникает в результате инфицированной травмы кожи и слизистых оболочек. Лимфаденит челюстно-лицевой области обычно является одонтогенным, то есть развивается как осложнение заболевания зубов — кариеса, поэтому при лимфадените этой локализации врач должен осмотреть не только лимфоузлы, но и обязательно ротовую полость и зубы.
Лимфаденит проявляется увеличением и болезненностью одного или нескольких лимфоузлов. Как правило, отмечается общая реакция организма: повышение температуры, озноб, недомогание. Врачу, осматривающему ребенка с лимфаденитом и пытающемуся обнаружить источник инфекции (кариозные зубы, ранка, потертость и т. д.), родители должны рассказать, какие заболевания предшествовали лимфадениту. Если у ребенка увеличилось сразу большое количество лимфоузлов, особенно если они безболезненны, необходима консультация гематолога и онколога, поскольку множественное поражение лимфоузлов может быть проявлением серьезных заболеваний крови или опухолей.
Лечение лимфаденита зависит от стадии заболевания. До нагноения, в инфиль-тративной стадии проводят консервативное лечение; гнойное воспаление лимфатического узла требует хирургического лечения (разрез).
Остеомиелит
Из гнойно-воспалительных заболеваний детского возраста остеомиелит является самым грозным и, к сожалению, довольно распространенным заболеванием.
Он представляет собой гнойное воспаление костного мозга. Процесс быстро переходит на саму кость, разрушая и буквально «разъедая» ее, поэтому неудивительно, что в старину в народе это заболевание называли «костоеда».
При остеомиелите воспаление возникает в результате проникновения микробов в костный мозг из крови, то есть сначала бактерии попадают в кровь, возникает так называемая бактериемия, а затем с током крови заносятся в кость, вызывая воспаление костного мозга. Именно с этим обстоятельством связано очень тяжелое течение остеомиелита и то, что заболевание носит название «гематогенный остеомиелит», то есть «возникающий из зараженной крови». В кровь же микробы проникают через поврежденную кожу, слизистые оболочки, а у новорожденных и детей грудного возраста — через пупочную ранку. Иногда причиной остеомиелита могут стать гнойно-воспалительные заболевания близко лежащих (к кости) мягких тканей или органов — фурункулы, панариции, потертости, мозоли и т. д.
Существует несколько форм остеомиелита. Самая легкая, если можно так выразиться, — это местная, когда воспалительный процесс сосредоточен только в кости. Соответственно при тяжелых формах — септико-пиемической и токсической на первый план выступают общие симптомы. Особенно тяжело протекает токсическая форма, при которой иногда стремительно развивается так называемый эндо-токсический шок. Спасти ребенка при этом удается не всегда, поскольку развитие шока может быть молниеносным. Из сказанного понятно, что только своевременная диагностика и соответствующая квалифицированная помощь могут предотвратить инвалидность, а порой и спасти ребенку жизнь.
Любая форма остеомиелита начинается с болей в пораженной конечности. Боли обычно очень интенсивные, ребенок не спит, плачет. Ребенок не может двигать больной рукой или ногой, при поражении нижней конечности — не может встать на ножку, а если встает, то чувствует боль, хромает. При внешнем осмотре в первые 3-4 дня больная конечность не изменена или мало изменена. Вскоре присоединяется высокая температура, которую не удается снизить никакими жаропонижающими средствами. При токсической форме высокая температура появляется с самого начала заболевания. Из-за выраженных общих симптомов остеомиелита: коллаптоид-ное состояние, бред, судороги, рвота и т. д. — не всегда удается легко выявить местный очаг. Как уже говорилось, ранняя диагностика и своевременное активное лечение остеомиелита может в прямом смысле спасти ребенку жизнь, поэтому любые боли в конечности в сочетании с повышением температуры являются показанием к самой срочной госпитализации ребенка в хирургическое отделение.
Лечение остеомиелита состоит из местного и общего. Первое заключается в пункции кости и введении в костномозговой канал антибиотиков, а общее — во введении антибиотиков непосредственно в кровь внутривенно и в массивной ин-фузионной и дезинтоксикационной терапии — внутривенном капельном вливании больших объемов лечебных жидкостей.
Грыжи
Если из экстренных операций у детей по частоте на первом месте стоит аппен-дэктомия — операция удаления воспаленного червеобразного отростка, то основным и наиболее частым поводом для плановых операций у детей являются грыжи.
Что же такое грыжа? Для того чтобы это ясно понять, кратко остановимся на строении брюшной стенки. Брюшная стенка у человека состоит из нескольких слоев: кожи, подкожной клетчатки, плотного сухожильного листка — апоневроза (фасции), мышц и брюшины. Пристеночный листок брюшины как бы «выстилает» изнутри всю брюшную полость. Еще во внутриутробном периоде в брюшной стенке формируются отверстия, которые к рождению ребенка или вскоре после него полностью зарастают, как, например, пупочное кольцо, либо так суживаются, что пропускают только те органы, которые в норме должны проходить через это отверстие. Примером второго вида отверстий является паховый канал, его внутреннее и наружное кольцо. К рождению он суживается настолько, чтобы «пропускать» у мальчиков лишь семенной канатик с сопровождающими его кровеносными сосудами, а у девочек — круглую связку матки. Если эти отверстия не зарастают или остаются широкими, то может возникать паховая грыжа. Таким образом, грыжа представляет собой выпячивание внутренних органов брюшной полости, чаще кишок, вместе с пристеночным листком брюшины. Отверстие, через которое происходит выпячивание, называется грыжевыми воротами, «выпячивающиеся» внутренности — грыжевым содержимым, а листок брюшины — грыжевым мешком.
Чаще всего у детей возникают пупочные и паховые (у мальчиков — пахово-мошоночные) грыжи, которые существенно различаются между собой.
Пупочные грыжи
Пупочные грыжи, по сравнению с паховыми, более безопасны. Во-первых, потому что они в большинстве случаев исчезают самостоятельно, то есть пупочное кольцо со временем само суживается и совсем исчезает, при этом никакого хирургического лечения не требуется. Во-вторых, при пупочных грыжах практически не бывает осложнений.
Поставить диагноз пупочной грыжи не представляет труда даже для родителей ребенка: у малыша, подобно пузырю, выпячивается пупок, а если на него осторожно надавить, то выпячивание легко вправляется в брюшную полость. При этом можно ощутить, как под пальцами «урчат» вправляемые в брюшную полость кишечные петли. Пальцем также хорошо ощущается небольшое круглое отверстие в центре брюшной стенки. Как уже было сказано, пупочная грыжа имеет свойство самопроизвольно исчезать. Правда, такое самоизлечение иногда происходит медленно, на протяжении первых двух и более лет. Для быстрейшего выздоровления от пупочной грыжи ребенка надо чаще выкладывать на живот и делать ему массаж живота. Эти мероприятия направлены на укрепление мышц брюшной стенки и закрытие грыжевого отверстия.
Если пупочная грыжа большая, то можно, вправив ее, стянуть над ней кожу в поперечном направлении полоской пластыря. В первый раз это должен сделать врач. Для этого берут широкий (4 см) и длинный пластырь, чтобы наложить его полоску поперек всей передней брюшной стенки. Заклеивание грыжи в виде крестика, да еще с монетой делать не следует. Пластырь держат не меньше 10 дней, причем ребенка можно купать, и никаких ограничений ни в уходе, ни в питании быть не должно. В дальнейшем может понадобиться повторное наложение пластыря. Такую повязку следует сочетать с массажем и лечебной гимнастикой.
На приеме у хирурга
При описанном консервативном лечении исчезает большинство пупочных грыж. Однако в очень редких случаях приходится производить операцию. Операция необходима в том случае, когда пупочная грыжа сохраняется до 4-5 лет. Иногда может потребоваться хирургическое лечение и у совсем маленьких детей, если грыжа и грыжевые ворота больших размеров и не сокращаются, несмотря на проводимое консервативное лечение.
При операции по поводу пупочной грыжи делается маленький полукруглый разрез под пупком, органы вправляются в брюшную полость, и пупочное кольцо ушивается. Обычно следов разреза практически не остается пли их совсем не видно.
Паховая грыжа
Паховая грыжа представляет собой выпячивание внутренних органов, которые выходят из брюшной полости через паховый капал и оказываются под кожей в паховой области, а у мальчиков иногда опускаются в мошонку, образуя пахово-мошоночную грыжу. При паховой грыже наружное отверстие (кольцо) пахового канала расширено и не способно сузиться самостоятельно, в отличие от пупочного кольца. Вместе с тем, паховый канал не может и не дол жен полностью закрываться, так как у мальчиков в нем проходит семенной канатик с сопровождающими его сосудами, а у девочек — круглая связка матки. Следовательно, при паховой грыже самоизлечение невозможно. Более того, при паховой грыже может возникнуть такое грозное осложнение, как ущемление, когда выпятившиеся органы зажимаются в области грыжевых ворот и не могут вправиться обратно в брюшную полость. В ущемленных органах нарушается кровообращение, поскольку сосуды сдавлены и кровь по ним не поступает к органам. Если с начала ущемления прошло более 24 часов, может начаться омертвение ущемленных органов (некроз), и тогда орган придется удалить. Чаще всего ущемляются кишечные петли, а у девочек — маточная труба и яичник. Тяжелые последствия такого осложнения очевидны, вот почему паховая грыжа должна быть устранена оперативным путем.
Операция при паховой грыже заключается во вправлении органов в брюшную полость, иссечении грыжевого метка и ушивании грыжевых ворот. У девочек грыжевые ворота ушиваются полностью, а у мальчиков только суживаются, выполняется пластика пахового канала так, чтобы и канал и его наружное кольцо (грыжевые ворота) могли свободно, не сдавливая, пропускать семенной канатик и кровеносные сосуды.
В каком возрасте лучше всего делать операцию при паховой грыже? Оперируют детей с этим заболеванием в возрасте 6-12 месяцев. Почему хирурги выбирают такие сроки? При паховой грыже очень опасно ущемление, что более вероятно, когда ребенок начинает вставать. Когда малыш переходит в вертикальное положение, вероятность выхода внутренних органов через грыжевые ворота возрастает, и они труднее вправляются обратно. Этим и объясняется необходимость операции до того, как ребенок начнет вставать и ходить. При очень больших размерах грыжи операция может быть сделана еще раньше. У недоношенных детей любые грыжи, в том числе и паховые, бывают значительно чаще и больше по размерам, чем у доношенных. Если недоношенный ребенок находится в больнице на «доращпва-нии» пли по любому другому поводу, многие хирурги считают, что их следует прооперировать по поводу паховой и пупочной [-рыжи как можно раньше, не дожидаясь возраста 6 месяцев при паховой грыже или 4-5 лет при пупочной грыже. Мы придерживаемся такой же тактики.
Операции при паховых грыжах у мальчиков в настоящее время делаются в основном лапароскопически, если в больнице есть соответствующее оборудование и специалисты. У девочек операция пахового грыжесечения очень непродолжительная, поэтому многие детские хирурги предпочитают выполнять ее открытым способом, делая при этом очень маленький разрез с наложением косметического шва или скобок, которые практически не оставляют следов.
При ущемлении паховой грыжи показана срочная операция, которая позволяет предотвратить развитие нарушений кровообращения в ущемленных органах. Ущемление проявляется довольно отчетливо: ребенок начинает резко приступообразно беспокоиться, при этом выпячивание в паховой области не исчезает, а при поглаживании и попытках нежного вправления грыжа не только не «уходит» в брюшную полость, но ребенок начинает еще больше беспокоиться.
Ущемление паховой грыжи требует немедленной госпитализации ребенка и оперативной помощи.
Заканчивая разговор о грыжах, нельзя не остановиться еще на одном вопросе, тесно связанном с грыжами у детей. Врачам, как и многим людям, не имеющим отношения к медицине, известно, что нередко родители, бабушки с дедушками обращаются к знахарям или просто к «бабушкам», которые «заговаривают» грыжи. Надо сказать, что особенно «успешно» такие «специалисты» заговаривают пупочные грыжи, поскольку они в большинстве случаев проходят самостоятельно, поэтому в таких случаях если пет пользы от этих «заговоров», то хотя бы нет и вреда. А вот когда заговаривают паховые грыжи, то может создаться впечатление эффективности заговора, поскольку паховые грыжи и сами по себе то появляются, особенно когда ребенок кричит, то временно исчезают в периоды, когда ребенок спокоен и органы сами вправились или «ушли» в брюшную полость. Однако, как было сказано выше, паховые грыжи не могут исчезать без операции, и обманчивое впечатление, что грыжу успешно заговорили, может только отсрочить оперативное вмешательство либо ребенка придется оперировать в срочном порядке уже по поводу ущемления. Вряд ли стоит кого-либо убеждать в пользе того, что всегда лучше оперировать ребенка в плановом порядке, чем экстренно по поводу опасного для жизни ущемления.
Ангиомы и пигментные пятна
Термин «ангиома» означает «сосудистая опухоль», хотя к истинным опухолям ангиомы никакого отношения не имеют. Это очень важно подчеркнуть, поскольку отношение к опухолям большинства людей сопряжено со страхом. Ангиомы, являясь доброкачественными образованиями, связанными с врожденной патологией, занимают промежуточное положение между сосудистыми опухолями и пороками или аномалиями развития. Ангиомы делятся на гемангиомы, при которых поражаются кровеносные сосуды, и лимфангиомы — поражение лимфатических сосудов.
Если лимфангиомы относительно редко встречаются у детей, то гемангиомы и пигментные пятна — самые распространенные виды поражения кожи. Трудно найти человека, в том числе и ребенка, у которого не нашлось хотя бы одного пигментного пятнышка.
Гемангиомы
Гемангиомы — наиболее часто встречающиеся в детском возрасте сосудистые «опухоли» и самые распространенные врожденные аномалии у человека вообще. Гемангиомы бывают разнообразны по видам: от звездчатых до так называемых кавернозных. Если первые представляют собой маленькое красное пятнышко-точечку с расходящимися радиально в виде звездочки капиллярами, то кавернозная гемангиома выступает над кожей ярко-красным, иногда темно-лиловым образованием, порой весьма больших размеров. Иногда гемангиома «прячется» глубоко под кожей, приподнимая ее в виде небольшого холмика. Разнообразны не только виды гемангиом, но и их размеры и локализация. Располагаться гемангиома может на любом участке тела, лице, волосистой части головы, конечностях и даже на слизистых оболочках глаз, рта, половых органов.
Являясь врожденной патологией, гемангиома видна уже у новорожденного ребенка. Дальнейшее развитие ее непредсказуемо: одни гемангиомы быстро самостоятельно исчезают, другие сначала увеличиваются, иногда довольно стремительно, но затем могут либо вдруг самостоятельно исчезнуть, несмотря на первоначальное увеличение в размерах, либо просто остановиться в росте.
Из кавернозной гемангиомы может начаться, особенно при травме, кровотечение, иногда очень сильное. Из других осложнений гемангиом можно назвать изъязвление и инфицирование. Особенно часты осложнения при локализации гемангиомы на слизистых, в области половых органов, в местах постоянного травмирования — на шее, в локтевых сгибах и т. д.
Дети с гемангиомами должны наблюдаться у хирурга. В связи с высокой частотой гемангиом у детей в больших городах существуют специальные центры или кабинеты при городских поликлиниках, специализирующиеся на лечении гемангиом у детей. Лечение определяется видом гемангиомы, ее локализацией, потенциальной возможностью развития осложнений, возрастом ребенка, ее развитием — уменьшением или увеличением гемангиомы с течением времени и многими другими факторами. Выбор метода лечения определяется результатами самого тщательного клинического обследования с использованием различных диагностических методов. В доступной форме врач должен объяснить родителям план лечения, в том числе рассказать о возможных вариантах естественного течения гемангиомы.
Чаще всего врач просто осуществляет наблюдение за естественным развитием гемангиомы, поскольку большинство гемангиом самостоятельно подвергаются обратному развитию, не оставляя после себя никаких косметических или иных последствий. Если гемангиома склонна к исчезновению, то происходит это чаще всего к 5-6 годам (иногда раньше), соответственно до школы не следует торопиться с операцией, особенно если есть признаки регрессии (исчезновения) гемангиомы. Эти признаки следующие: гемангиома уплощается и все меньше выступает над кожей, бледнеет, уменьшается в размерах и др. Однако иногда невозможно ждать самоизлечения гемангиомы, например, при ее локализации в таких областях, где гемангиома подвергается постоянному травмированию или нарушает функцию близлежащих органов (например, располагается на веке, закрывая глаз). В этих случаях детские хирурги или специалисты по лечению гемангиом избирают наиболее подходящий метод лечения.
В настоящее время применяются следующие виды лечения: электрокоагуляция; склерозирующая терапия — введение специальных растворов, которые вызывают спадение стенок кровеносных сосудов; короткофокусная рентгенотерапия — воздействие только на гемангиому, без влияния на весь организм ребенка; эмболиза-ция — введение в сосуды специальных жидкостей, которые закупоривают просвет сосудов; лазерная терапия; компрессия, в том числе и пневматическая — наложение давящих повязок. Хирургическое лечение, то есть удаление гемангиомы, используется редко, а если и применяется, то, как правило, в сочетании с другими, выше перечисленными методами.
Лимфангиомы
Лимфангиома — расширение сплетений лимфатических сосудов — имеет вид возвышающегося округлого образования, кожа над которым не изменена. Чаще всего лимфангиомы локализуются в области шеи, имеют большие размеры и не только видны сразу при рождении ребенка, но и вызывают очень большие проблемы, сдавливая такие важные органы, как трахея, пищевод, сосуды и т. д.
Лечение лимфангиом, в отличие от гемангиом, преимущественно хирургическое. Если лимфангиома обнаружена сразу при рождении, имеет большие размеры и расположена в области шеи, операция производится в периоде новорожденное. При выявлении лимфангиом небольших размеров у ребенка старшего возраста операцию производят в плановом порядке, как только поставлен точный диагноз.
Пигментные пятна (невусы)
Пигментные пятна могут быть очень разнообразны по размерам, локализации, окраске, характеру поверхности. Иногда невус имеет вид плоского или возвышающегося небольшого коричневого пятна диаметром до 1 см. Цвет пигментных пятен варьирует от светло-коричневого до очень темно-коричневого и даже черного. Иногда поверхность невуса покрыта волосами. Пигментные пятна могут быть единичными и множественными, разных размеров. Иногда невус занимает огромную площадь: всю спину, целую конечность или как бы оборачивается вокруг тела в виде широкого пояса.
Хорошо известно, что наличие невусов является серьезным фактором риска в отношении возможности развития злокачественной опухоли кожи — меланомы, поэтому любой невус должен быть удален. Хирургическое лечение — основной метод борьбы с пигментными пятнами. При больших размерах невуса приходится производить операцию в несколько этапов, иногда используя кожную пластику — пересадку кожи.
Заболевания прямой кишки
Трещины заднего прохода
Трещины заднего прохода — частое заболевание раннего детского возраста. Основные причины его развития — хронические запоры. Плотные каловые массы, проходя во время акта дефекации через узкий детский задний проход, вызывают надрывы слизистой оболочки. Иногда причина трещин противоположная — жидкий стул в течение длительного времени. В этом случае раздражение кожи вокруг заднего прохода тоже может приводить к возникновению трещин. Способствует возникновению этого заболевания и эптсробпоз, вызванный острицами, которые обитают в толстой кишке, причем самка остриц откладывает яйца в складки вокруг заднего прохода. Энтеробиоз сопровождается сильным зудом вокруг ануса, что еще более усугубляет поражение кожи.
Для трещин заднего прохода характерны два главных симптома — сильная боль во время дефекации и выделение в конце дефекации капелек крови. Боль заставляет детишек задерживать кал, что приводит к еще большему уплотнению каловых масс. Твердые каловые массы, проходя через задний проход, способствуют возникновению еще больших разрывов. В результате возникает порочный круг, который бывает очень трудно разорвать.
К трещинам заднего прохода следует относиться очень серьезно, ибо они приносят ребенку сильные страдания. При раннем лечении результаты хорошие, при длительно существующих трещинах излечить их бывает очень трудно. Надо также помнить и о том, что болезненность дефекации — одно из самых тяжелых ощущений для маленького ребенка. Кроме медицинских, у него могут возникнуть серьезные психологические и поведенческие проблемы, поэтому при появлении указанных симптомов, характерных для трещин, необходимо незамедлительно обращаться за помощью к детскому хирургу или к детскому проктологу — специалисту по заболеваниям толстой и прямой кишки, если, разумеется, такой специалист есть в поликлинике или в стационаре.
Лечение трещин заднего прохода направлено на устранение (или лечение) причины заболевания, поэтому следует прежде всего избавиться от запоров, вылечить ребенка от энтеробиоза и т. д.
Выпадение прямой кишки
Выпадение прямой кишки характерно в основном для детей младшего возраста. Причины заболевания сходны с теми причинами, которые вызывают и трещины заднего прохода. Кроме того, фактором, способствующим выпадению прямой кишки, часто бывает длительное «сидение» ребенка па горшке, чего не следует допускать. Заболевание, как правило, возникает у худеньких, ослабленных детей со слабостью мышц промежности и атрофией жировой клетчатки малого таза.
Диагностика выпадения прямой кишки не представляет сложности даже для родителей. В конце дефекации у ребенка из заднего прохода выпадает ярко-красная слизистая. В начальных стадиях заболевания выпадает только слизистая и, как правило, не по всей окружности, а только с одной стороны, при этом она легко самостоятельно вправляется обратно. В последующем начинает выпадать вся прямая кишка, имеющая вид колбасовндного цилиндрического образования, вправлять ее становится все труднее. Будучи певправлеппой в течение длительного времени, кишка отекает, начинает кровоточить, изъязвляется и т. д. Все это указывает на необходимость обращения к врачу при нервом же выпадении прямой кишки.
Если у ребенка произошло выпадение прямой кишки, необходимо провести тщательное обследование для выяснения его причины, так как лечение прежде всего направлено на ее устранение. Если, несмотря на лечение, выпадение повторяется, то проводится хирургическое вмешательство — лекарственное «обкалывание» клетчатки вокруг прямой кишки склерознрующимп растворами. Инъекцию делают в трех точках вокруг заднего прохода. Растворы вызывают склероз тканей вокруг прямой кишки, и таким образом создается своеобразный «футляр», удерживающий кишку на месте и препятствующий ее выпадению. В редких тяжелых случаях, когда причина выпадения устранена, а обкалывание неэффективно, приходится прибегать к операции. Суть операции заключается в том, что на животе делается разрез и со стороны брюшной полости прямую кишку подтягивают кверху и подшивают сзади к фасции, покрывающей тазовые кости.
Полипы прямой кишки
Полипы прямой кишки представляют собой самые частые доброкачественные новообразования детского возраста. Обычно встречается единичный полип, но их может быть и несколько. Если лечение одиночных полипов не представляет сложностей, то лечение распространенного полипоза толстой кишки — очень тяжелая задача.
Проявления полипов прямой кишки очень характерны: в конце дефекации из заднего прохода выделяется кровь, чаще несколько капель. Так бывает и при трещинах заднего прохода, однако, в отличие от трещин заднего прохода, сам акт дефекации при полипах безболезненный. Иногда кровотечение может быть довольно выраженным. Выделение крови связано с травмированием полипа каловыми массами при их прохождении через прямую кишку во время дефекации. Надо отметить, что при запорах полипы травмируются чаще и легче, иногда мать замечает якобы выпавшую после дефекации слизистую прямой кишки. В этом случае за слизистую кишки обычно принимают выпавший полип.
При появлении у ребенка крови в конце акта дефекации следует незамедлительно обратиться к детскому хирургу или проктологу. Ребенка необходимо обследовать. Иногда уже при простом пальцевом исследовании пустой прямой кишки может быть обнаружен полип. Но обычно проводится дополнительное исследование — осмотр стенок кишки при ректороманоскопии или фиброколоиоскопии. Выявленный полип подлежит удалению, которое производят также эндоскопически через ректоскоп.
Пороки развития
Говоря о хирургических заболеваниях у детей, нельзя обойти стороной врожденные заболевания, или пороки развития. Особенно важно упомянуть о них в связи с тем, что медицина в последние несколько десятилетий шагнула далеко вперед, и многие заболевания, которые раньше считались неизлечимыми, теперь лечатся с хорошими результатами. Кроме того, не только в народе, по и среди медицинских работников укрепилось стойкое, но совершенно неправильное представление о том, что любое врожденное заболевание означает, что ребенок неполноценный. И даже если его вылечили, то в последующем он будет инвалидом и т. д.
Когда речь идет о врожденной патологии, то у большинства людей эта проблема ассоциируется прежде всего с болезнью Дауна, не имеющей никакого отношения к большинству врожденных заболеваний. Все это приводит к тому, что когда рождается ребенок с какой-либо хирургической патологией, мама малыша и родственники, ничего толком не понимая и не зная, что дефект можно исправить, будучи в состоянии стресса, сразу принимают совершенно необдуманные решения, вплоть до отказа от ребенка. В современном мире нам, хирургам, нередко приходится сталкиваться с такими ситуациями, когда ребенок прооперирован, вылечен, здоров, абсолютно полноценен и, как сегодня принято говорить, имеет высокое качество жизни, но остается без родителей, попадает в дом ребенка со всеми вытекающими отсюда последствиями. К счастью, некоторые семьи таких детей усыновляют.
Все сказанное раскрывает причину, почему в этом разделе мы сочли необходимым рассказать, какие встречаются «хирургические» пороки развития, подлежащие исправлению хирургическим путем, отчего они возникают, как лечатся, что ждет таких детей в будущем, то есть каков при них прогноз. И главный вопрос — что же делать, когда такой порок обнаружен еще до рождения ребенка? Постараемся дать краткие ответы на эти вопросы.
Во всем мире из детской хирургии выделена хирургия новорожденных. Это целая область медицины, которая занимается диагностикой и лечением в основном пороков (аномалий) развития. Поскольку это одна из наиболее сложных специальностей, а пороки развития, требующие оперативного лечения, не так уж часты по сравнению с другими хирургическими заболеваниями, то новорожденные с врожденной патологией лечатся в специальных крупных центрах хирургии новорожденных. Такие центры существуют в крупных многопрофильных больницах больших городов, имеющих соответствующее современное оборудование, штат высококвалифицированных специалистов, отделения реанимации и интенсивной терапии новорожденных.
Диагностика многих пороков развития возможна в наше время еще до рождения ребенка. Каждой женщине во время беременности сейчас проводится ультразвуковое исследование, одна из основных целей которого — диагностика патологии плода.
УЗИ беременных должно проводиться как бы в три этапа. Первый этап — это женская консультация. Если при обследовании в женской консультации выявлена патология плода (в данном разделе мы говорим только о хирургической патологии), женщину необходимо направить на второй уровень обследования — в Санкт-Петербурге это медико-генетический центр. При подтверждении диагноза третий уровень обследования предполагает консилиум специалистов — акушера-гинеколога, генетика, детского хирурга, при необходимости других специалистов, в котором решающее слово принадлежит хирургу-неонатологу (специалисту по хирургии новорожденных), который определяет возможности хирургической коррекции порока.
Выявление у ребенка еще до рождения порока развития не должно сразу быть поводом для прерывания беременности. Необходимо сначала выяснить, каковы возможности лечения этого порока, каков прогноз. Все это должно быть разъяснено будущим родителям, и только после получения подробной информации о имеющейся у ребенка болезни родители смогут принять свое собственное, а не навязанное им решение. Именно хирург-неонатолог, занимающийся лечением такой патологии, может наиболее достоверно ответить на все вопросы. Однако последнее слово должно принадлежать родителям на основе их полной информированности.
Нередко главным вопросом, волнующим беременную женщину, у ребенка которой обнаружен порок развития, является вопрос — отчего это произошло и кто виноват? На первый вопрос, к сожалению, никто ответить не может. Если бы врачам было известно, от чего возникают пороки развития, то непременно были бы найдены и способы их профилактики. Но даже в тех случаях, когда явно есть какие-либо «факторы риска» (мама работала на вредном производстве или отец был в районе радиационного загрязнения), никогда нельзя с уверенностью говорить о причине возникновения врожденной патологии и вине кого-то одного из родителей. Отсюда понятен и ответ на второй вопрос — никто не виноват. И не следует родителям пытаться найти ответ на этот вопрос, а лучше, объединившись, предпринять все возможное, чтобы помочь своему младенцу.
Какие же пороки развития встречаются наиболее часто?
Перечислить все известные пороки невозможно. Коротко обозначим лишь основные группы, которые могут быть исправлены хирургическим путем. Прежде всего это непроходимость пищеварительного тракта, которая может возникнуть на любом участке от пищевода до прямой кишки, то есть на любом уровне может быть атрезия — пищеварительная трубка, слепо заканчиваясь, прерывается и через какой-либо участок запустения вновь продолжается. Лечение любой непроходимости направлено на восстановление просвета пищеварительного тракта на всем протяжении. Суть операций — в наложении так называемых анастомозов, то есть в соединении полноценно проходимых участков пищевода или кишки.
У новорожденных встречается такой порок, как атрезия заднего прохода, то есть отсутствие нормального, естественного заднепроходного отверстия. При этом прямая кишка, не имеющая правильного «выхода» наружу, может открываться, «впадать» в мочевой пузырь. В последние годы появился новый метод лечения таких пороков, дающий хорошие результаты.
Задача операций при этих аномалиях — создание заднепроходного отверстия на том месте, где оно должно быть в норме, причем операция производится таким образом, чтобы функция анального отверстия в последующем обеспечивала нормальное опорожнение кишечника, а значит и высокое качество жизни. В настоящее время большинство операций при аноректальных аномалиях производится со стороны промежности, а не сверху из живота, как это делалось в прошлом. Благодаря этому улучшились не только функциональные, но и косметические результаты, если можно так сказать о промежности. Следов хирургического вмешательства практически не видно.
Один из тяжелых пороков развития — диафрагмальная грыжа, при которой имеется дефект (отверстие) в диафрагме, разделяющей грудную и брюшную полости. Через это отверстие органы брюшной полости еще задолго до рождения ребенка проникают в грудную полость, сдавливают легкие, мешая им развиваться. Такие дети рождаются в тяжелом состоянии, и, чтобы сохранить им жизнь, необходимо сразу произвести оперативное вмешательство: через разрез на животе все органы «низводятся» и возвращаются в брюшную полость на «свое место», после чего дефект в диафрагме ушивают.
Среди врожденных пороков встречаются и опухоли (о гемангиомах и лимфан-гиомах говорилось выше), в частности, особые «эмбриональные» опухоли — тератомы крестцово-копчиковой области. Это, как правило, доброкачественные опухоли, требующие удаления в первые дни после рождения.
В последние десятилетия с появлением возможности ультразвукового исследования стали значительно чаще диагностироваться пороки развития мочевой системы, очень разнообразные по характеру, проявлениям, тяжести, прогнозу. Обычно порок развития заключается в наличии препятствия к току мочи на разных уровнях (в области почечной лоханки, мочеточника, выходного отдела мочевого пузыря) или кистозного перерождения почки. Ранняя диагностика позволяет вылечивать большинство детей с врожденной урологической патологией.
‘У новорожденных нередко встречаются и пороки развития брюшной стенки — грыжи пупочного канатика и гастрошизис. При этих пороках у ребенка имеется отверстие в брюшной стенке, через которое органы брюшной полости выходят из живота наружу под оболочки пупочного канатика или остаются ничем не покрытые (при гастрошизисе). Лечение грыжи пупочного канатика и гастрошизиса существенно изменилось за последние годы. Если в прошлом делались этапные операции на протяжении нескольких лет, то в настоящее время у большинства таких детей лечение завершается в периоде новорожденное.
Операции при всех перечисленных выше пороках, хоть и представляют порой большие сложности для хирургов, реаниматологов, анестезиологов, однако сопровождаются практически стопроцентным излечением доношенных детей при изолированных пороках, не сочетающихся с другими аномалиями развития. У недоношенных детей и при наличии сочетанных аномалий успеха добиться гораздо сложнее, поэтому результаты лечения вызывают меньше оптимизма.
Единственная группа пороков, при дородовом выявлении которых считается целесообразным рекомендовать прерывание беременности, — это пороки развития центральной нервной системы и спинного мозга, в частности, спинномозговые грыжи.
Учитывая большое разнообразие пороков, множество факторов, определяющих выбор многочисленных методов лечения, различный прогноз, еще раз хочется подчеркнуть, что при выявлении хирургической патологии плода любое решение в отношении продолжения беременности может быть принято только после консультации с врачами-специалистами, и прежде всего с детским хирургом. Последнее слово должно быть предоставлено родителям, полностью и правдиво осведомленным.
