НА ПРИЕМЕ У УРОЛОГА
НА ПРИЕМЕ У УРОЛОГА
ПОНЯТИЕ НЕФРОЛОГИИ И УРОЛОГИИ
Урология и нефрология — это едва ли не самые интересные и важные разделы медицинской науки, а если они употребляются со словом «детская», то присоединяется еще и высокая степень ответственности за маленького пациента.
Органы мочеполовой системы весьма чувствительны к разного рода повреждающим факторам, действующим во время внутриутробного развития. Уже с девятой недели развития плода почки начинают функционировать и «учиться» продуцировать мочу, которая является основным компонентом околоплодных вод. Таким образом, по состоянию околоплодной жидкости и ее количеству можно косвенно судить о работе почек еще не родившегося человека.
В древние века врачи уже догадывались о многогранной функции почек, не ограничивающейся удалением жидкости и шлаков из организма. Градуированный стеклянный сосуд для сбора мочи изображался как эмблема медицины. В 1696 году в Париже вышла книга «Зеркало мочи, посредством которого можно определить темперамент, настроение, локализацию и причину болезни, книга полезная для каждого, даже для врачей». Сегодня врач любой специальности, а особенно нефроуролог, в своей работе опирается на результаты исследования мочи.
В анализе мочи, как в зеркале, можно распознать самые незначительные «поломки» организма ребенка. Это связано с тем, что почки отвечают не только за поддержание водного обмена на должном уровне, но также регулируют ионный состав плазмы крови и внутриклеточной жидкости — постоянство внутренней среды организма, так называемый гомеостаз. Сохранение необходимой концентрации ионов калия и натрия независимо от количества поступления этих элементов из внешней среды — довольно сложная и ответственная задача, с решением которой здоровые почки хорошо справляются.
Немаловажной функцией почек является поддержание кислотно-щелочного равновесия крови. Почкам отводится ведущая роль в регулировании артериального давления. Гипертонией осложняется целый ряд почечных заболеваний, о которых зачастую узнают только после того, как замечают стойкое повышение артериального давления.
Кроме того, доказано участие почек в кроветворении и формировании некоторых факторов свертывающей системы крови. Так что почка не только вырабатывает мочу, очищая организм от шлаков, но имеет и множество других «обязанностей».
Все это и многое другое, связанное с нарушением функции и болезнями почек, изучает и объясняет нефрология — наука о почке. В обывательском понимании нефрологию отождествляют с терапией, а нефролога — с терапевтом, в отличие от урологии, которую считают хирургической дисциплиной.
Однако урология — это более емкое понятие, включающее в себя нефрологию, андрологию — науку об органах мужской половой сферы в норме и патологии, урогинекологию — науку о сочетанных заболеваниях женских половых и мочевы-делительных органов, фтизиоурологию — науку о туберкулезном поражении органов мочеполовой системы, онкоурологию — науку об опухолях, которые растут в органах мочевыделительной и мужской половой системы.
Детская урология занимает особое место. Она выделилась из детской хирургии, унаследовав все лучшие качества урологии на основе принципов и подходов педиатрии. Детская урология изучает врожденные и приобретенные заболевания перечисленных выше органов и систем в растущем организме.
Детей с уронефрологической патологией довольно много. Каждый четвертый ребенок на приеме участкового педиатра обращается с жалобами на отклонения в мочеполовой системе. Нередко проявления заболеваний почек и мочевыводя-щих путей не соответствуют таковым с обывательской точки зрения, что служит причиной позднего обращения к специалисту и запоздалого лечения. Излишне повторять о важности ранней диагностики пороков развития и заболеваний и своевременно начатого лечения. Ведь именно это оказывает решающее влияние на результат.
Современные приборы позволяют выявить заболевание даже в периоде внутриутробного развития, однако все достижения медицинской техники сводятся к нулю из-за низкой осведомленности врачей женских консультаций в вопросах лечения врожденных урологических заболеваний. Одно и то же заболевание в зависимости от своевременности диагностики, степени его выраженности либо обрекает пациента и его родителей на пожизненное лечение, либо бесследно излечивается. Поэтому решение вопроса о судьбе беременности при выявлении того или иного порока развития у плода принимается коллективом специалистов совместно с будущей матерью и ее близкими.
Что же должны знать родители, на что обращать внимание, чтобы не пропустить и как можно раньше выявить заболевания почек, мочевыводящих путей, а также половых органов у своего ребенка и вовремя обратиться к детскому урологу или нефрологу?
МОЧЕПОЛОВАЯ СИСТЕМА
У каждого человека должно быть две почки, расположенные высоко в поясничной области под краем реберной дуги по бокам от позвоночника.
Почка — бобовидный орган, который может целиком разместиться на ладони, имеет губчатую структуру. Функциональной единицей почки является нефрон. Он состоит из клубочка, где происходит процесс фильтрации крови с образованием первичной мочи, и канальца, где благодаря обратному всасыванию моча становится концентрированной, далее идет собирательная трубка. Как лучами, почка пронизана тончайшими трубочками-канальцами, берущими начало в корковом слое от клубочков, расположенных у наружной поверхности почки, и открывающимися в почечные чашечки и лоханку.

Мочеполовая система
Лоханка переходит в мочеточник, который спускается вниз, в полость малого таза, где впадает в мочевой пузырь. Стенки лоханок, мочеточников и мочевого пузыря состоят из нескольких слоев. Изнутри их выстилает слизистая оболочка. Очень важным в функциональном отношении является мышечный слой, который, волнообразно сокращаясь, обеспечивает принудительное продвижение маленьких порций мочи из верхних мочевыводящих путей в мочевой пузырь. Независимо от состояния человека, времени суток и положения тела при нормальном питьевом
режиме и температуре окружающей среды в мочевой пузырь из устьев мочеточников постоянно поступает моча у взрослых со скоростью примерно 1 мл в минуту.
Работа мочевого пузыря состоит из двух фаз: фазы накопления и фазы опорожнения пузыря. Расслаблением детрузора (мышечной стенки мочевого пузыря) обеспечивается низкое внутрипу-зырное давление, при этом сфинктеры (мышечные жомы) мочеиспускательного канала надежно перекрывают выход мочи из мочевого пузыря. Когда пузырь наполнен до предела, давление внутри него поднимается, о чем поступает сообщение по проводящим нервным путям в центры мочеиспускания, расположенные в спинном и головном мозге. Оттуда дается команда задержать мочеиспускание, если нет подходящих условий, или опорожнить мочевой пузырь, если таковые Мочеполовая система имеются.
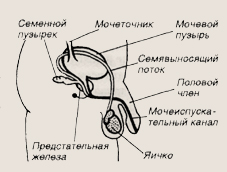
Мужские половые органы
Тогда наступает следующая фаза функционального цикла мочевого пузыря — фаза опорожнения, происходит расслабление сфинктеров уретры и сокращение детрузора. Моча поступает в уретру (мочеиспускательный канал). У девочек он короткий — всего около 1—4 см, а у мальчиков длинный — около 5— 15 см в зависимости от возраста.
Мочеиспускательный канал у мальчиков заканчивается на головке полового члена небольшим ладьевидным расширением. Головка полового члена покрыта кожей, похожей на мешок, называемый препуциальным мешком. Между внутренним и наружным листками препуциального мешка имеется препуциальное пространство. У мальчиков оно часто закрыто ввиду того, что внутренний листок препуциального мешка и слизистая оболочка головки полового члена склеены. Эти сращения называют синехиями. Иногда в препуциальном мешке скапливается особая смазка — смегма. Это желтовато-белая масса, просвечивающая через натянутую кожу в виде плотных овальных образований с четкими краями. Обычно головка полового члена должна свободно и полностью выводиться из препуциального мешка к 5—6 годам.
Уретра у мальчиков одновременно с функцией мочевыведения является и семявыносящим каналом. Семенная жидкость, содержащая сперматозоиды, поступает в простатический отдел мочеиспускательного канала из протоков предстательной железы. Сперматозоиды — мужские половые клетки — созревают в яичке, поднимаются из него через придаток, семявыносящий проток, идущий в составе семенного канатика в семенные пузырьки, где и накапливаются, дожидаясь семяизвержения. В 1 см3 спермы в норме содержится до 300 миллионов сперматозоидов. В мошонке должно быть два симметрично расположенных яичка одинакового размера. Как правило, они подвижны, легко поднимаются при раздражении кожи внутренней поверхности бедер в результате сокращения мышцы, поднимающей яичко.
ОСНОВНЫЕ СИМПТОМЫ ЗАБОЛЕВАНИЙ МОЧЕПОЛОВОЙ СИСТЕМЫ
Далекому от медицины человеку невозможно правильно установить заболевание своего ребенка. Хорошо, если родители могут хотя бы определить направление или специалиста, к которому следует обратиться при тех или иных симптомах. К урологу или нефрологу больных чаще всего направляют педиатры или специалисты другого профиля. Что же чаще всего приводит пациентов на прием к урологу или нефрологу?
Во-первых, патологические изменения в анализах мочи. Иногда родители сами замечают тревожные симптомы — мутный осадок, необычный цвет, напоминающий мясные помои или темное пиво, исходящий от мочи неприятный гнилостный запах и т. д. Следует иметь в виду, что моча может изменять цвет при употреблении в пищу свеклы, моркови, ревеня, некоторых лекарств.
Направление на исследование мочи дает участковый педиатр. Анализы мочи необходимо делать всем детям в первые 3—6 месяцев жизни, затем в 1 год, 3 года, 5 и 7 лет. Причем такая профилактическая проверка мочи делается даже тогда, когда ребенка ничего не беспокоит. В жизни анализы мочи собирают гораздо чаще. Врач назначает анализ мочи и после перенесенных респираторно-вирусных инфекций, и перед очередной прививкой, и при поступлении в детское учреждение.
Отклонения в анализах мочи служат самой частой причиной направления ребенка на консультацию к урологу или нефрологу. Плохой анализ не всегда свидетельствует о заболевании почек или мочевых путей. Патологические примеси могут попасть в мочу с наружных половых органов.
Поэтому очень важно правильно собрать мочу. Для обычного общего анализа собирают в чистую баночку утреннюю порцию. Перед мочеиспусканием следует обмыть наружные половые органы теплой проточной водой. На анализ обычно берут всю порцию. Если у ребенка отмечаются признаки воспаления наружных половых органов (баланопостит у мальчиков или вульвовагинит у девочек), мочу на анализ в этот период лучше не собирать, а в случаях срочной необходимости забор мочи делает врач с помощью катетера. Причем нужно учитывать: чем меньше промежуток времени между сбором мочи и ее исследованием, тем точнее результат.
Вторая по частоте причина обращения к нефроурологу — нарушения мочеиспускания, так называемые дизурические явления.
Мочеиспускания могут быть болезненными, при этом важно отметить, когда возникают боли — в конце, начале или на протяжении всего акта мочеиспускания, как часто ребенок мочится или, что опаснее всего, отсутствие мочеиспусканий.
К дизурическим явлениям относят и такой неприятный симптом, как недержание мочи — энурез. Обращаясь к урологу по поводу недержания мочи, родители должны быть готовы ответить врачу на следующие вопросы: когда отмечаются случаи недержания мочи — днем или ночью, во время сна или бодрствования? В последнем случае очень важно уточнить, выводит ребенок всю мочу или только несколько капель; предшествует ли этому позыв на мочеиспускание или он отсутствует независимо от степени наполнения мочевого пузыря. Полезно перед посещением врача составить график ритма спонтанных мочеиспусканий, в котором записаны время и объем каждого мочеиспускания в течение суток. Необходимо помнить, что часто энурез можно вылечить, надо только точно знать его причину. И в этом у врача нет лучшего союзника, чем родители ребенка, ведь зачастую они страдают больше, чем их «мокрые» дети.
На третьем месте среди причин обращения к уронефрологу стоят боли. В детской практике этот симптом имеет свои особенности. Так, если взрослые говорят: «Почки болят» и показывают на поясницу, то дети не знают, где у них расположены почки и когда они болят, ребенок говорит, что у него «болит животик», и, как правило, показывает пальцем на пупок.
У малышей боли в животе или в поясничной области почечного происхождения могут сопровождаться вздутием живота и даже однократной рвотой, но это уже симптомы грозного заболевания, при появлении которых следует срочно обратиться в ближайшую детскую больницу, где есть урологическое или хирургическое отделения. Очень много болезней, в том числе и опасных для жизни, которые проявляются болями в животе. Только опытный врач может решить, с чем эти боли связаны, в каком направлении необходимо обследовать ребенка и какое предпринять лечение.
Врожденные пороки развития почек и мочевыводящих путей часто сопровождаются появлением опухолевидного образования в животе или поясничной области. Иногда это обнаруживают сами родители во время купания или переодевания ребенка. Это может быть увеличенная или неправильно расположенная почка, растянутый переполненный мочевой пузырь и т. д. В таких случаях обязательна консультация детского уролога или нефролога.
Не лишним будет обращение за советом к специалисту, когда известно, что кто-то из родителей или родственников ребенка страдал заболеваниями почек или мочевыводящих путей. Урологическое обследование позволит убедиться, что ребенок не унаследовал эти заболевания, или подтвердить неприятное подозрение.
Некоторые тяжелые пороки развития, как, например, поликистоз или гипоспа-дия, передаются по наследству соответственно по доминантному или рецессивному типу. Доминантный тип наследования означает, что если один из родителей болен, то половине детей обязательно передастся данное заболевание. При рецессивном типе шансов передачи болезни от родителей к детям значительно меньше. Таким образом наследуется удвоение почек. У себя в клинике мы оперировали нескольких детей с удвоением почки, родители которых в детстве были оперированы у нас по поводу такого же заболевания.
Врожденные заболевания почек и мочевыводящих путей не увидеть простым глазом. Однако существуют видимые пороки развития, с которыми довольно часто сочетаются аномалии мочевой системы: так, например, искривления позвоночника в результате его неправильного формирования у 70% детей сопровождается уронеф-рологической патологией. Урологическое обследование также необходимо проводить при неправильно сформированных заднем проходе, наружных половых органах.
Особое внимание следует уделить таким, казалось бы, далеким от уронефроло-гии симптомам, как отставание в росте и физическом развитии, «О»-образное искривление нижних конечностей, «беспричинные» подъемы температуры тела до 38—40 градусов, повышение артериального давления, усиленное чувство жажды, большой объем выделяемой мочи. Иногда эти проявления могут быть едва ли не единственными внешними признаками хронического почечного заболевания.
УРОНЕФРОЛОГИЧЕСКИЕ ОБСЛЕДОВАНИЯ
Современный комплекс уронефрологичеЪких обследований достаточно широк. Некоторые из них весьма дорогостоящие.
Прежде чем применить супердорогие методы исследований, врачи-нефроуро-логи используют весьма информативные и наименее «вредные», как говорят медицинские работники — малоинвазивные методы обследования. Среди них на первом месте стоит ультразвуковое исследование (УЗИ). Оно практически безвредно для пациента, но дает столько информации опытному специалисту, что иногда позволяет установить или снять диагноз, не прибегая к другим методам диагностики.
Родителям следует помнить, что только врач может разумно определить объем необходимых исследований. УЗИ — это один из методов обязательного обследования, то есть оно показано всем пациентам с предполагаемой почечной патологией.
В некоторых случаях ребенку необходимо провести рентгеновское обследование почек и мочевыводящих путей, которое называется экскреторная урография.
Цистография — это рентгеновский снимок мочевого пузыря при заполнении его рентгеноконтрастным веществом.
При заболеваниях мочевого пузыря часто используется эндоскопический метод диагностики: при помощи специального освещения врач глазом осматривает слизистую оболочку мочевого пузыря. Сегодня возможности цистоскопии значительно расширились. С внедрением новой техники осмотру исследователя открылись мочеточник и даже почечная лоханка! В повседневную практику вошли тонкие хирургические вмешательства на мочевом пузыре под контролем цистоскопа. В последние годы ученые обратили внимание на то, что в некоторых случаях причина тяжелого поражения почек и верхних мочевых путей скрыта в неправильной работе мочевого пузыря. Внешне это проявляется различными нарушениями акта мочеиспускания, но бывает, что болезнь протекает скрыто или, как говорят врачи, бессимптомно.
В таких случаях определить характер нейрогенных нарушений деятельности мочевого пузыря помогает уродинамическое обследование. Результаты исследования позволяют точно подобрать наиболее эффективное лекарство для лечения ребенка. Важным блоком в уронефрологическом обследовании являются функциональные пробы почек.
Когда для постановки диагноза описанных методов недостаточно, врачи-неф-роурологи используют и компьютерную томографию, и ядерно-магниторезонанс-ную томографию, и аортографию, и биопсию почки, мочевого пузыря или яичка.
ЗАБОЛЕВАНИЯ МОЧЕПОЛОВОЙ СИСТЕМЫ
Гломерулонефрит
Гломерулонефрит — это иммунное воспаление преимущественно в клубочках почек в результате воздействия инфекции и аллергии.
Течение заболевания может быть острым и хроническим. Острый процесс развивается через 7—21 день после перенесенной инфекции —ангины, скарлатины, респираторного заболевания, обострения хронического тонзиллита или аденоидита и др., после аллергической реакции, переохлаждения, проведения профилактической прививки.
Различают несколько форм гломерулонефрита в зависимости от вида и степени выраженности изменений в клубочках.
Первыми признаками заболевания могут быть повышенная утомляемость, бледность, головные боли, снижение аппетита, припухлость век. Позднее появляются отеки конечностей, туловища, лицо становится одутловатым. Быстрое нарастание веса ребенка говорит о наличии скрытых отеков. Уменьшается число мочеиспусканий и суточное количество мочи. Возможно повышение артериального давления. Моча может быть красной и мутной на вид — цвета «мясных помоев» или бурой и пенистой.
При хроническом течении гломерулонефрита внешние признаки болезни выражены слабо или вообще отсутствуют, но по анализам мочи можно заподозрить это заболевание. Подтвердить диагноз гломерулонефрита с помощью специальных анализов и исследований несложно.
Однако в отдельных случаях для уточнения характера поражения почечной ткани приходится прибегать к таким инвазивным исследованиям, как биопсия почки. Эту операцию проводят под местным или общим обезболиванием. Под ультразвуковым контролем с помощью специальной иглы через прокол в поясничной области берут маленький кусочек почечной ткани для микроскопического исследования. Это необходимо для целенаправленного подбора медикаментозного лечения.
Острый период гломерулонефрита является показанием к стационарному лечению. Назначение постельного режима и его продолжительность определяют индивидуально, в зависимости от тяжести состояния. Для быстрого выздоровления и благоприятного исхода заболевания огромное значение имеют режим и диета. В первые дни болезни, когда выражены отеки и повышено артериальное давление, необходимо исключить из рациона поваренную соль и белковую пищу (творог, мясо), но ребенок не должен голодать. Его можно кормить любой кашей, овощами и фруктами, сладости и жиры не ограничивают. Если ребенок получает гормоны, то ему в питании необходимы продукты, богатые калием: курага, изюм, чернослив. По мере улучшения состояния диету расширяют. После выписки из стационара еще в течение года из рациона необходимо исключить крепкие мясные и рыбные бульоны, копчения,пряности.
Дети, перенесшие гломерулонефрит, подлежат диспансерному наблюдению у педиатра и нефролога. Регулярно контролируются анализы мочи, крови и артериальное давление. Некоторые больные продолжают амбулаторное медикаментозное лечение. В периоде выздоровления используют травы, обладающие противовоспалительным действием: зверобой, мяту, тысячелистник, лист земляники, овес, ячмень, василек, сок рябины обыкновенной и черноплодной, минеральные воды слабоминерализованные — смирновскую, славяновскую, ессентуки № 20.
Для предупреждения возможных обострений необходимо избавить ребенка от хронических очагов инфекции — хронический тонзиллит, аденоиды, кариес зубов.
В первый год после перенесенного гломерулонефрита не рекомендуются занятия физкультурой в общей группе, плавание в бассейне и купание в открытых водоемах.
Особую осторожность необходимо проявлять при проведении профилактических прививок, так как они могут спровоцировать обострение заболевания.
После стационара ребенок может быть направлен только в местный санаторий, так как смена климата является дополнительной нагрузкой на организм. В периоде же стойкой ремиссии (не менее года) возможно пребывание в санаториях юга (Же-лезноводск, Крым, Анапа). Сухой теплый климат благоприятно влияет на почки.
Интерстициальный нефрит
Интерстициальный нефрит — заболевание, протекающее с поражением межуточной ткани почек (интерстиция). Возникает заболевание в результате токсикоаллергического влияния микробов, вирусов, лекарств, дисметаболических нарушений в организме. Заболевание встречается в любом возрасте. Острая форма имеет более благоприятное течение, чем хроническая.
Нередко признаки болезни возникают на фоне какого-либо заболевания или приема лекарств — антибиотиков, сульфаниламидов, диуретиков, обезболивающих, больших доз витамина D, введения контрастного вещества. Иногда трудно решить, что явилось причиной — само заболевание или лекарство, которым проводили лечение.
Первыми признаками поражения почечной ткани являются жалобы на боли в пояснице, суставах, одновременно может появиться аллергическая сыпь на теле. Можно заметить, что ребенок стал меньше мочиться, но затем он, наоборот, выделяет слишком много мочи (обычно объем выделенной мочи за сутки составляет приблизительно 2/3 выпитой жидкости). В анализах мочи находят изменения, особенно характерно снижение удельного веса.
Если возникновение интерстициального нефрита связано с приемом лекарств, то отмены последнего иногда бывает достаточным для выздоровления. В тяжелых случаях лечение проводят в стационаре.
Чтобы предупредить возникновение этого заболевания, необходимо проводить контроль за анализами мочи, принимать лекарства и делать обследования только строго по показаниям. Так, в настоящее время во многих случаях рентгенологическое исследование почек с контрастным веществом может быть заменено ультразвуковым. Следует избегать приема лекарств и продуктов, вызывающих аллергию. При заболеваниях давать ребенку достаточное питье. Для этого можно использовать клюквенный или брусничный морс, минеральные воды.
Инфекции мочевой системы
Инфекция мочевой системы — это инфекционно-воспалительный процесс в почке, чашечках, лоханке, мочеточниках, мочевом пузыре или мочеиспускательном канале. По частоте она занимает второе место после респираторных заболеваний. Девочки болеют гораздо чаще мальчиков, что связано со строением мочеполовой системы, эндокринными особенностями женского организма.
Пиелонефрит
Наиболее серьезным среди других воспалительных заболеваний мочевой системы является пиелонефрит — воспаление чашечек, лоханок, самой почечной ткани. При этом бывают ярко выражены признаки интоксикации: высокая температура тела, вялость, плохой аппетит, возможна рвота. Ребенок может пожаловаться на боли в животе или пояснице, часто нарушается мочеиспускание.
Однако течение пиелонефрита не всегда сопровождается всеми перечисленными признаками. Так, иногда единственным внешним проявлением пиелонефрита может оказаться периодический подъем температуры тела без видимых причин. Иногда пиелонефрит проявляется только патологическими изменениями в анализах мочи. Врачи называют такое течение скрытым, или латентным.
Цистит
Цистит — это воспаление мочевого пузыря. При этом заболевании общее состояние ребенка страдает в меньшей степени, чем при пиелонефрите. Температура тела может быть нормальной или незначительно повышаться. Характерны боли в нижней части живота, связанные с мочеиспусканием. В конце мочеиспускания возможно даже появление капель крови. Как правило, воспаление мочевого пузыря сопровождается учащенными мочеиспусканиями, частыми, иногда ложными позывами на мочеиспускание. Может появиться недержание мочи — ребенок «не слезает с горшка». При повторных обострениях цистита проявления болезни становятся все менее выраженными.
Инфекция мочевой системы может протекать остро или иметь хроническое течение.
Хронический пиелонефрит или цистит часто развиваются на фоне врожденных пороков развития почек и мочевых путей, обменной нефропатии или нейрогенной дисфункции мочевого пузыря. Патологическое течение беременности, заболевания матери во время беременности, наличие профессиональных вредностей или вредных привычек у родителей, неблагоприятные экологические воздействия, осложнения в родах, отягощенная наследственность, искусственное вскармливание, анемия, рахит, воспаление наружных половых органов у детей, наличие у них хронических очагов инфекции (кариес, хронический аденоидит, тонзиллит), частые простудные, инфекционные заболевания, запоры, дисбактериоз кишечника, глистная инвазия — энтеробиоз и малоподвижный образ жизни являются предрасполагающими факторами для развития хронического воспаления.
Диагноз инфекции мочевой системы подтверждают данные лабораторного исследования. Если в обычных клинических анализах врач не находит указаний на воспалительный процесс, он назначает другие, более чувствительные исследования крови и мочи. Так, ребенку может быть назначена проба Нечипоренко — определение содержания лейкоцитов и эритроцитов в одном миллилитре мочи. Эта проба позволяет с высокой степенью достоверности выявить скрыто протекающее воспаление мочевой системы. Мочу для пробы Нечипоренко собирают из средней струи в чистую баночку, в любое время суток, предварительно вымыв наружные половые органы струей проточной воды.
Часто возникает необходимость определить присутствие в моче микроорганизмов — возбудителей воспаления мочевой системы и подобрать наиболее эффективное антибактериальное средство для лечения. С этой целью делают посев мочи на выявление микроба и определение чувствительности бактерий к антибиотикам. Естественно, такой анализ лучше сделать до начала антибактериального лечения. Мочу на посев собирают в специальную стерильную стеклянную посуду. Взятую мочу желательно сразу, в течение двух часов, отправить в бактериологическую лабораторию, а до этого хранить мочу в холодильнике.
Если налицо все симптомы инфекции мочевых путей, следует обратиться к нефрологу или урологу. Однако если не удается сделать это сразу, то до получения рекомендаций специалиста можно уже начать лечение. Ребенок нуждается в домашнем режиме, теплой постели и обильном питье. В качестве питья можно использовать клюквенный или брусничный морс, слабощелочные минеральные воды (славяновская, смирновская), соки, компоты, некрепкий чай. Диета должна быть преимущественно молочно-растительной, с исключением продуктов, содержащих много соли. Медикаментозное лечение должен назначить только врач.
Нарушение акта мочеиспускания
Частой причиной перехода инфекции мочевой системы в хроническую форму является нейрогенный мочевой пузырь, проявляющийся любыми нарушениями акта мочеиспускания — частыми, редкими, болезненными мочеиспусканиями, недержанием или задержкой мочи.
Как же формируется процесс мочеотделения у здоровых детей? С рождения до 6 месяцев мочевой пузырь опорожняется автоматически по мере накопления мочи. В табл. 1 показано, как объем мочевого пузыря и частота мочеиспусканий зависят от возраста ребенка.
Показатели нормального суточного ритма мочеиспусканий у детей
| Пол | Возраст, лет | Количество мочеиспусканий | Эффективный объем мочевого пузыря, мл |
| Девочки | 4-7 | 6 | 60-260 |
| 8-11 | 5 | 35-250 | |
| 12-14 | 4 | 100-300 | |
| Мальчики | 4-7 | 5 | 40-160 |
| 8-11 | 5 | 30-290 | |
| 12-14 | 4 | 30-340 |
Здоровый ребенок в возрасте от 6 месяцев до 1 года начинает ощущать позыв на мочеиспускание и пытается как-то сообщить об этом родителям. Внимательные родители замечают изменение поведения ребенка. С этого возраста целесообразно начинать обучение ребенка гигиеническим навыкам — мочиться в горшок. Мудрые матери с рождения начинают приучать ребенка к опрятности, высаживая его с голой попой между ног через определенные интервалы времени. У большинства детей формируются навыки опрятности к 6 месяцам, но они непостоянны. Способность задерживать мочеиспускание при наполненном мочевом пузыре устанавливается только к 3—4 годам. Этому способствует правильное воспитание. Регулярное недержание мочи после 3—4 лет считается патологией и называется энурезом.
Нередко недержание мочи сочетается с недержанием кала — энкопрезом.
Причинами возникновения нарушений акта мочеиспускания могут быть: заболевания головного или спинного мозга (опухоли» травмы, инфекции, сосудистые изменения), психические заболевания, невроз, врожденные пороки развития мо-чевыделительной системы, также имеет значение генетическая предрасположенность. Поэтому ребенок с нейрогенной дисфункцией мочевого пузыря и энкопрезом должен быть проконсультирован невропатологом, а при необходимости — и проктологом.
Дети с любыми расстройствами акта мочеиспускания требуют специального обследования. Наряду с общепринятыми методами обследования необходимы так называемые функциональные исследования мочевого пузыря. К уродинамическим тестам относятся урофлоуметрия, измерение внутрипузырного давления и т. д. В некоторых случаях бывает необходима компьютерная томография позвоночника. Эффект лечения зависит от того, насколько точно определена причина расстройств мочеиспускания.
Дисметаболическая (обменная) нефропатия
В последнее время у детей все чаще встречаются нарушения обмена, которые приводят к повышенному выведению с мочой различных солей — оксалатов, ура-тов, фосфатов и др. Этому способствуют загрязнение окружающей среды, употребление в пищу продуктов с химическими добавками, а также наследственные факторы. Дети с обменной нефропатией имеют повышенный риск образования мочевых камней.
Для детей с метаболическими нарушениями характерна задержка жидкости в организме, что проявляется отечностью век, уменьшением количества выделяемой мочи, колющими болями в пояснице. Часто наблюдаются зуд, боль и покраснение в области наружных половых органов. Моча мутная, с осадком, на стенках горшка образуется трудно смываемый налет.Для уточнения диагноза врач назначает исследование суточного выделения солей с мочой. Мочу собирают следующим образом. Первое утреннее мочеиспускание не учитывают. Все последующие порции мочи, включая утреннюю порцию следующего дня, сливают в одну банку, которую хранят в прохладном месте. Утром измеряют общее суточное количество мочи, хорошо перемешивают, затем отливают 200 мл для анализа.
При лечении обменной нефропатии, помимо приема лекарственных препаратов, требуется соблюдение диеты, особенности которой зависят от характера солей (табл. 2). Рекомендуется значительно увеличить объем потребляемой жидкости. В качестве питья можно использовать отвары сухофруктов, отвар овса — 2 столовых ложки неочищенного овса нужно вымыть, залить стаканом воды и кипятить на медленном огне в течение 10 минут, затем настаивать в термосе 4 часа, процедить и пить, в зависимости от возраста, до одного стакана в день. Из минеральных вод при оксалатах лучше использовать слабощелочные: боржоми, славяновскую, смирновскую. При уратных солях — джермук, боржоми, исти-су. Если в анализах мочи определяют фосфаты, щелочные минеральные воды противопоказаны.
Диета при лечении обменной нефропатии
| Характер солей | Продукты | ||
| разрешаются | ограничиваются | исключаются | |
| Оксалурия | Брюссельская, цветная, белокочанная капуста, абрикосы, бананы, бахчевые, груши, тыква, огурцы, горох, все виды круп, белый хлеб, растительное масло.Периодически — картофельно-капустная диета.Картофельно-капустная диета. | Морковь, зеленая фасоль, цикорий, лук, помидоры, крепкий чай, говядина, курица, заливное, печень, треска, смородина, антоновские яблоки, редис | Шоколад, свекла, сельдерей, шпинат, щавель, ревень, петрушка, экстрактивные вещества (бульоны) |
| Уратурия | Молочные продукты впервую половину дня.Картофельно-капустная диета. Цветная ибелокочанная капуста,крупы (гречневая, овсяная, пшенная, рис),фрукты, курага, чернослив, морская капуста,пшеничные отруби,сливочное и растительное масло, хлеб пшеничный, ржаной из муки грубого помола. Нежирное мясо и рыба —3 раза в неделю по 150 гстаршим детям в отварном виде в первую половину дня | Горох, бобы, говядина, курица, кролик | Крепкий чай, какао,кофе, околад, сардины, печень животных, чечевица, свинина,субпродукты, жирнаярыба, мясные и рыбные бульоны |
| Фосфатурия | Масло сливочное, растительное, рис, маннаякрупа, макароны, мука высшего и первого сорта, картофель, капуста,морковь, огурцы, свекла, томаты, абрикосы, арбуз, груши, сливы, клубника, вишня | Говядина, свинина, колбаса вареная, яйцо, крупа кукурузная, мука второго сорта, молоко,сметана
|
Сыр, творог, печень говяжья, мясо куриное, рыба, икра, фасоль, горох, шоколад,крупа овсяная, перловая, гречневая, пшенная |
В случае сочетанных метаболических нарушений диета назначается индивидуально.
Заболевания, требующие хирургического лечения
Современная хирургия и детская урология сделали огромные успехи в оперативном лечении врожденных и приобретенных заболеваний почек и мочевыводящих путей, а также мужских половых органов. Развитие детской урологии идет по пути усовершенствования и облегчения для больного не только методик диагностики, но и хирургического лечения. Главной целью является выздоровление.
Фимоз
Фимоз — это сужение отверстия препуциального мешка, при котором резко затруднено или невозможно выведение головки полового члена из препуциального пространства. Чтобы проверить, выводится ли головка пениса, необходимо большим и указательным пальцами обеих рук, без всякого усилия, аккуратно переместить кожу с головки в сторону корня полового члена. Если головка открылась полностью — все в порядке, вам не о чем беспокоиться, следует сразу же закрыть ее и проводить подобную процедуру только во время купания. Этим вы будете прививать ребенку гигиенические навыки опрятности.
В случаях, когда у ребенка старше 4—5 лет головка полового члена выводится не полностью или вообще не появляется через суженное отверстие крайней плоти, необходимо обратиться к детскому хирургу-урологу или андрологу, так как могут начаться гнойно-воспалительные осложнения — баланопостит.
Следует обратить внимание на то, раздувается ли препуциальный мешок при мочеиспускании, описать струю мочи — узкая или широкая, сплошная или прерывистая. Лечение фимоза хирургическое — обрезание крайней плоти. Это одно из древнейших оперативных вмешательств, которое приходится гораздо чаще делать не по медицинским, а по обрядовым показаниям по просьбе родителей. Сторонники операции обрезания крайней плоти считают данное вмешательство полезным как для мальчиков — с точки зрения их личной гигиены, так и для их будущих жен — для профилактики у них заболеваний женской половой сферы.
Гипоспадия
Гипоспадия — это врожденный порок развития уретры, при котором наружное отверстие мочеиспускательного канала располагается на задней (обращенной к мошонке) поверхности пениса, на мошонке или на промежности. При этом отверстие часто бывает сужено, а половой член искривлен в виде крючка. Тяжелые формы этого врожденного заболевания часто сопровождаются признаками интерсексуальности или гермафродитизма. Иногда эти проявления настолько выражены, что даже врачи затрудняются в определении пола ребенка и обращаются за помощью к генетикам.
Если имеется сужение наружного отверстия уретры, то хирургическое лечение необходимо начинать сразу после установления диагноза. Если мальчик мочится нормальной струей, обычно хирургическое исправление порока развития начинается с 3—5 лет. Лечение может быть много- или одиоэтапным и, как правило, удается получить хороший как функциональный, так и косметический результат.
Эписпадия
Эписпадия — это врожденный порок развития уретры и полового члена, который проявляется расщеплением органа по передней поверхности; наружное отверстие мочеиспускательного канала, соответственно, находится на спинке пениса. Существуют различные степени тяжести данного заболевания, зависящие от высоты расщепления уретры от наружного отверстия. Самые тяжелые формы сопровождаются недержанием мочи, но, к счастью, это встречается редко.
Порок развития встречается как у мальчиков, так и у девочек. Чем легче форма врожденного заболевания, тем лучше она поддается хирургическому лечению. При тяжелых формах эписпадии часто бывают недоразвитыми семенные пузырьки и предстательная железа. Поэтому несмотря на прекрасный функциональный и косметический результат оперативного лечения, такие мальчики, становясь мужчинами, редко становятся отцами.
Экстрофия мочевого пузыря
Экстрофия мочевого пузыря — это наиболее тяжелый порок развития мочевой системы. Представьте себе эписпадию, при которой расщепление продолжено на переднюю брюшную стенку и на переднюю стенку мочевого пузыря, когда отсутствуют кости таза, образующие лобок, а задняя стенка мочевого пузыря под действием внутрибрюшного давления выпячивается наружу. К счастью, экстрофия мочевого пузыря встречается довольно редко.
При соответствующей подготовке и опыте диагноз этого порока развития мочевого пузыря можно поставить на ранних сроках внутриутробного развития. Дети с экстрофией мочевого пузыря в ряде случаев — пожизненно тяжелые инвалиды, требующие постоянного ухода. Часто родители отказываются от этих детей. Поэтому судьбу беременности с подобной патологией необходимо обсудить совместно с акушером и детским урологом.
Лечение экстрофии мочевого пузыря проводят по нескольким направлениям, зависящим от степени тяжести болезни. Оно направлено на создание резервуара для мочи, который имел бы достаточную емкость и который можно произвольно опорожнять. В самых благоприятных случаях делают пластику мочевого пузыря и уретры местными тканями. В более тяжелых ситуациях приходится отводить мочу в кишку, хотя мы по возможности избегаем подобных вмешательств, дабы не объединять мочевые и каловые пути.
Наконец, в последние годы мы создаем искусственный мочевой пузырь из кишки, который можно произвольно опорожнять либо через уретру, либо через катетеризуемую стому из червеобразного отростка, один конец которого вшит в мочевой пузырь, а второй выведен в пупок и практически незаметен. Оперативное лечение, как правило, многоэтапное и начинается с периода новорожденности.
Заболевания наружных половых органов у мальчиков
Среди хирургических заболеваний наружных половых органов у мальчиков наиболее часто встречаются водянка яичка, крипторхизм — неопущение яичка и варикоцеле. Чем же опасны эти заболевания, как заподозрить их наличие, когда и как лечат детей с такими отклонениями? Эти и многие другие вопросы, касающиеся мужской половой сферы, решают специалисты относительно новой профессии — андрологии. Андролог является и хирургом, и урологом, но еще более узкой направленности. Широкое распространение заболеваний половых органов среди мальчиков, влияние этих болезней на мужское бесплодие, а также связанное с этим, наряду с другими причинами, падение рождаемости в стране привелиь к тому, что скоро во всех подростковых поликлиниках будут работать врачи-андрологи.
Водянка яичка — это скопление жидкости между оболочками яичка, которое проявляется увеличением одной или обеих половин мошонки. Чаще всего водянка является следствием какого-либо заболевания яичка, иногда порок развития скрыт в течение длительного времени и проявляется после того, как ребенок накричится или наплачется, то есть после сильного повышения внутрибрюшного давления. В любом случае яичко страдает тем сильнее, чем больше или напряженнее водянка.
У некоторых мальчиков заболевание проходит самостоятельно, чем успешно пользуются разного рода колдуны и заговорщики. Уролог обычно наблюдает детей с водянкой яичка до 3 лет, если нет увеличения или напряжения водяночной опухоли. При отсутствии положительных изменений после трехлетнего возраста проводят оперативное лечение.
При обнаружении водянки яичка необходимо обратиться к урологу, поскольку заболевание может быть проявлением не только врожденной аномалии семенного канатика, но и таких серьезных заболеваний, как воспаление или опухоль яичка.
Крипторхизм, или неопущение яичка, — тоже врожденное заболевание, которое характеризуется отсутствием одного или обоих яичек в мошонке. В процессе внутриутробного развития яички опускаются из брюшной полости в мошонку через паховые каналы.
Задержка этого процесса происходит по разным причинам. Наиболее вероятными являются:
— гормональная недостаточность — недоразвитие мужских половых желез;
— какое-либо механическое препятствие на пути следования яичка от места его закладки в мошонку.
Определение причины болезни помогает врачу правильно выбрать тактику лечения. Сегодня существует много различных способов хирургического лечения данного заболевания, и опытный уролог выберет тот единственный, который подходит вашему ребенку. Необходимо переместить яичко на его законное место в возрасте от двух до четырех лет, поскольку именно в этом возрасте начинается активная подготовка клеточных структур семенной железы к выполнению своего основного предназначения. Кроме того, не опущенные яички могут поражаться опухолью, а это опасно не только для здоровья, но и для жизни пациента.
Варикоцеле — это заболевание венозных сосудов семенного канатика, но поскольку страдает «урологический орган», то и лечением данной патологии занимаются урологи. Варикоцеле может быть самостоятельным заболеванием или симптомом другого, более серьезного поражения почки, а точнее — почечной вены. По некоторым данным, треть мужского бесплодия обусловлена этим заболеванием.
Варикоцеле сродни варикозной болезни нижних конечностей. Узлы расширенных вен заполняют левую половину мошонки в виде тестовидной безболезненной массы кверху от яичка. Диагноз ставят на профилактическом осмотре в 12—14 лет, или мальчики сами обнаруживают у себя проявления асимметрии мошонки.
Лечение варикоцеле — только хирургическое. Среди врачей и ученых до настоящего времени нет единого мнения относительно сроков и методов оперативного вмешательства, существует великое множество вариантов хирургического лечения варикоцеле: от модных лапароскопических до малотравматичных эндоваскуляр-ных. Совет врача-специалиста окажет неоценимую услугу в выборе способа операции для вашего ребенка.
Все перечисленные состояния не входят в раздел неотложной хирургии, поэтому сроки обращения к врачу существенно не влияют на исход заболевания.
Острые заболевания органов мошонки
Необходимо особо подчеркнуть важность незамедлительного осмотра специалиста при так называемых острых заболеваниях органов мошонки. К ним относятся: воспаление яичка и его придатка, заворот яичка, заворот подвеска яичка или придатка, инфаркт или травматические повреждения органов мошонки. Промедление грозит потерей яичка.
Катастрофа в мошонке может случиться в любом возрасте. Прежде всего она проявляется болью. Если мальчик достаточно взрослый, он может указать на больное яичко, однако часто дети не способны точно указать на место болевых ощущений и жалуются на боли в животе. Это обстоятельство может ввести в заблуждение не только родителей, но и некоторых врачей. Больное яичко, как правило, увеличено, болезненно при ощупывании. Соответствующая половина мошонки отечная, покрасневшая. Чем раньше родители обратятся к врачу, тем больше шансов сохранить яичко.
Болезни почек и мочеточников
Особое место в детской урологии занимают болезни почек и мочеточников. Среди них наиболее часто встречаются такие, как гидронефроз, уретерогидронеф-роз. Их называют обструктивные заболевания, так как в основе лежат разные причины, нарушающие нормальный отток мочи. Чаще всего это врожденные сужения мочевыводящих путей или закупорка камнем.
Заболевания опасны тем, что на почве повышения давления внутри мочевых путей выше места сужения происходит их расширение в десятки раз, атрофия почечной ткани с потерей функции. При этом создаются благоприятные условия для развития инфекции и даже гнойного воспаления. Иногда ребенок уже рождается с той или иной стадией заболевания, его почки привыкли работать в стесненных условиях, поэтому порок развития может никак себя не проявлять в течение длительного времени.
Хирургическое лечение гидронефроза и уретерогидронефроза заключается в удалении суженного участка и восстановлении проходимости мочевых путей.
Пузырно-мочеточниковый рефлюкс
Пузырно-мочеточниковый рефлюкс (ПМР) — наиболее частая причина хронического пиелонефрита и потери функции почки. ПМР — это патологический заброс мочи против естественного тока из мочевого пузыря в мочеточник. Это может быть обусловлено как недоразвитием самого мочеточника, так и повышением давления внутри мочевого пузыря по разным причинам. Диагноз ставят на основании цистографии — рентгеновского снимка мочевого пузыря, заполненного контрастным веществом.
Лечение ПМР зависит от вызвавшей его причины. Это может быть чисто хирургическое вмешательство, направленное на создание клапанного механизма в месте впадения мочеточника в мочевой пузырь, или неоперативные методы снижения внутрипузырного давления.
В детской урологии хирургические методы лечения становятся все менее агрессивными, более щадящими и эффективными. В этом направлении работают ученые всего мира.
В заключение приведем высказывание выдающегося уролога современности академика Н. А. Лопаткипа: «Современному образованному человеку дико не представлять, пусть в общих чертах, сущность своего заболевания, непростительно не знать первые признаки тяжелых недугов, но горе — впасть в грех всезнайства и верхоглядства».
Заканчивая поверхностное знакомство с детской урологией и нефрологией, хотелось бы предостеречь читателя от иллюзии приобщения к тому, что называется врачеванием, которое возможно только при удачном сочетании опыта, знаний, умений, накопленных не одним поколением врачей.
